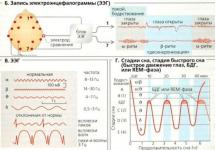
швов вторичных .
.
гипербарической оксигенации .
152. Инфекционные осложнения ран. Гнойные раны первичные и вторичные. Общие и местные признаки нагноения раны.
Непосредственные: кровотечение, шок, анемия. Ближайшие: попадание микробов и воспалительные процессы. Поздние: сепсис
Первичные –нагноение ран вспустя 3-5 дней, вторичные- в более поздние сроки.
Местные: боль, припухлость, отек, гиперемия. Общие: повышение температуры, озноб, тахикардия, слабость, недомогание, головная боль, потеря аппетита
153. Лечение гнойной раны в зависимости от фазы течения раневого процесса.
1 фаза- антибиотикотерапия, энзимотерапия, дренажи, ультразвуковая кавитация, антисептические растворы, перевязки часто менять, некроэктомия
2 фаза- средства стимулирующие регенерацию., укрепляющая терапия, повязки менять реже.
154. Современные принципы хирургического лечения гнойных ран. Радикальная хирургическая обработка гнойной раны.
Первичная хирургическая обработка раны - первое оперативное вмешательство по поводу повреждения тканей. Первичная Х. о. р. должна быть одномоментной и исчерпывающей. Произведенная в 1-е сутки после ранения, она называется ранней, на 2-е сутки - отсроченной, спустя 48 ч с момента ранения - поздней. Отсроченная и поздняя Х. о. р. являются вынужденной мерой при массовом поступлении раненых, когда невозможно выполнить хирургическую обработку в ранние сроки всем нуждающимся. Важна правильная организация сортировки медицинской , при которой выделяют раненых с продолжающимся кровотечением, наложенными жгутами, отрывами и обширными разрушениями конечностей, признаками гнойной и анаэробной инфекции, нуждающихся в незамедлительной Х. о. р. Остальным раненым хирургическая обработка раны может быть отсрочена. При перенесении первичной Х. о. р на более поздние сроки провидят мероприятия, уменьшающие опасность возникновения инфекционных осложнений, назначают антибактериальные средства. С помощью антибиотиков возможно только временное подавление жизнедеятельности раневой микрофлоры, что позволяет отсрочить, а не предотвратить развитие инфекционных осложнений. Раненым в состоянии травматического шока перед Х. о. р. проводят комплекс противошоковых мероприятий. Только при продолжающемся кровотечении допустимо выполнить хирургическую обработку безотлагательно при одновременном проведении противошоковой терапии.
Объем оперативного вмешательства зависит от характера ранения. Колотые и резаные раны с незначительными повреждениями тканей, но с образованием гематом или кровотечением подлежат только рассечению с целью остановки кровотечений и декомпрессии тканей. Раны больших размеров, обработку которых можно произвести без дополнительного рассечения тканей (например, обширные касательные раны), подлежат только иссечению, сквозные и слепые раны, особенно с многооскольчатыми переломами костей, - рассечению и иссечению. Раны со сложной архитектоникой раневого канала, обширными повреждениями мягких тканей и костей рассекают и иссекают; производят также дополнительные разрезы и контрапертуры для обеспечения лучшего доступа в раневой канал и дренирования раны.
Хирургическую обработку осуществляют, строго соблюдая правила асептики и антисептики. Метод анестезии избирают с учетом тяжести и локализации раны, продолжительности и травматичности операции, тяжести общего состояния раненого.
Иссечение кожных краев раны следует выполнять очень экономно; удаляют только нежизнеспособные, размозженные участки кожи. Затем широко рассекают апоневроз, делают дополнительный разрез в области углов раны в поперечном направлении, чтобы разрез апоневроза имел Z-образную форму. Это необходимо для того, чтобы апоневротический футляр не сдавливал отечные мышцы после ранения и операции. Далее края раны разводят крючками и иссекают поврежденные нежизнеспособные мышцы, которые определяют по отсутствию в них кровоточивости, сократительной способности и характерной сопротивляемости (упругости) мышечной ткани. При проведении первичной обработки в ранние сроки после ранения часто трудно установить границы нежизнеспособных тканей; кроме того, возможен поздний некроз тканей, что впоследствии может потребовать повторной обработки раны.
При вынужденной отсроченной или поздней Х. о. р. границы нежизнеспособных тканей определяются более точно, что позволяет иссечь ткани в пределах наметившихся демаркаций. По мере иссечения тканей из раны удаляют инородные тела и свободно лежащие мелкие костные отломки. Если при Х. о. р. обнаруживают крупные сосуды или нервные стволы, их осторожно тупыми крючками временно оттесняют в сторону. Фрагменты поврежденной кости, как правило, не обрабатывают, за исключением острых концов, способных вызвать вторичную травматизацию мягких тканей. На прилежащий слой неповрежденных мышц накладывают редкие швы для прикрытия обнаженной кости с целью профилактики острого травматического остеомиелита. Мышцами прикрывают также обнаженные магистральные сосуды и нервы во избежание тромбоза сосудов и гибели нервов. В случае ранений кисти, стопы, лица, половых органов, дистальных отделов предплечья и голени ткани иссекут особенно экономно, т.к. широкое иссечение в этих областях может привести к стойкому нарушению функций или к образованию контрактур и деформаций. В боевых условиях Х. о. р. дополняют реконструктивно-восстановительными операциями: наложение швов на сосуды и нервы, фиксация переломов костей металлическими конструкциями и т.п. В условиях мирного времени реконструктивно-восстановительные операции обычно являются составной частью первичной хирургической обработки ран. Операцию завершают инфильтрацией стенок раны растворами антибиотиков, дренированием . Целесообразна активная аспирация раневого отделяемого с помощью силиконовых перфорированных трубок, подключенных к вакуум-аппаратам. Активную аспирацию можно дополнить орошением раны антисептическим раствором и наложением на рану первичного шва, что возможно лишь при постоянном наблюдении и лечении в стационаре.
Наиболее существенные ошибки при Х. о. р.: излишнее иссечение неизмененной кожи в области раны, недостаточное рассечение раны, лишающее возможности произвести надежную ревизию раневого канала и полное иссечение нежизнеспособных тканей, недостаточная настойчивость в поисках источника кровотечения, тугая тампонада раны с целью гемостаза, применение для дренирования ран марлевых тампонов.
Вторичная хирургическая обработка раны проводится в тех случаях, когда первичная обработка не дала эффекта. Показаниями ко вторичной Х. о. р. являются развитие раневой инфекции (анаэробной, гнойной, гнилостной), гнойно-резорбтивной лихорадки или сепсиса, вызванного задержкой тканевого отделяемого, гнойными затеками, околораневым абсцессом или флегмоной. Объем вторичной хирургической обработки раны может быть различным. Полная хирургическая обработка гнойной раны подразумевает иссечение ее в пределах здоровых тканей. Часто, однако, анатомические и оперативные условия (опасность повреждения сосудов, нервов, сухожилий, суставных сумок) позволяют выполнить лишь частичную хирургическую обработку такой раны. При локализации воспалительного процесса по ходу раневого канала последний широко (иногда с дополнительным рассечением раны) раскрывают, удаляют скопление гноя, иссекают очаги некроза. С целью дополнительной санации раны проводят ее обработку пульсирующей струей антисептика, лучами лазера, ультразвуком низкой частоты, а также вакуумирование. В последующем применяют протеолитические ферменты, угольные сорбенты в сочетании с парентеральным введением антибиотиков. После полного очищения раны, при хорошем развитии грануляций, допустимо наложение швов вторичных . При развитии анаэробной инфекции вторичная хирургическая обработка проводится наиболее радикально, а рану не ушивают. Обработку раны завершают дренированием ее одной или несколькими силиконовыми дренажными трубками и наложением швов на рану.
Система дренажей позволяет в послеоперационном периоде промывать полость раны антисептиками и активно дренировать рану при подключении вакуум-аспирации. Активное аспирационно-промывное дренирование раны позволяет значительно сократить сроки ее заживления.
Лечение ран после их первичной и вторичной хирургической обработки проводится с использованием антибактериальных средств, иммунотерапии, общеукрепляющей терапии, протеолитических ферментов, антиоксидантов, ультразвука и др. Эффективно лечение раненых в условиях гнотобиологической изоляции,а при анаэробной инфекции - с применением гипербарической оксигенации
155. Дополнительные физические методы обработки раны. Проточно-аспирационная система. Энзимотерапия, антибактериальная терапия. Особенности лечения в фазе репаративной регенерации. Физиотерапевтическое лечение.
Фаза репарации- средства стимулирующие регенерацию., укрепляющая терапия, повязки менять реже.
Энзимотерапия: улучшает микроциркуляцию, способствует быстрому отторжению некроза, и грануляционная ткань быстрее образуется
Проточно-аспирационная система- дренаж(откачка гноя) с промывкой раны
Антибактериальная терапия протии микроорганизма вместе с противогрибковыми средствами.
ФЛ- способствует заживлениб раны.
156. Ультразвуковые, лабораторные и другие методы контроля за течением раневого процесса. Профилактика нагноений послеоперационных ран. Анализ крови, биохимический анализ, ультразвук, физиотерапия:УВЧ, рентген. Профилактикка: своевременная обработка раны, промывание асептическим раствором, промывка дренажей.
Раны начинают гноиться, когда в них из внешней среды попадают болезнетворные организмы. Они оказываются там сразу после травмы, если она нанесена грязным предметом (первичное заражение) или попадают внутрь в результате нарушения правил перевязки и лечения (вторичное заражение).
Инфекционный процесс приводит к воспалению и боли, мешает нормальному заживлению тканей и способен распространиться дальше, что приведет к интоксикации организма и сепсису. Важно вовремя распознать признаки заражения и как можно скорее устранить его. В этой статье расскажем о лечении гнойных ран на разных этапах воспалительного процесса.
Шулепин Иван Владимирович, врач травматолог-ортопед, высшая квалификационная категория
Общий стаж работы более 25 лет. В 1994 г. окончил Московский институт медико-социальной реабилилитологии, в 1997 г. прошел ординатуру по специальности «Травматология и ортопедия» в Центральном научно-исследовательском институте травмотологии и ортопедии им. Н.Н. Прифова.

В открытую рану легко попадают патогенные микроорганизмы, однако у нашего организма существуют свои механизмы защиты от заражения, поэтому воспалительный процесс развивается далеко не всегда. Обычно повреждения успешно заживают, однако есть факторы, которые подталкивают к нагноению. Они условно делятся на три группы: относящиеся к ране, к организму в целом и внешние условия.
Характеристики раны, осложняющие заживление:
- Изначальная загрязненность, посторонние элементы в раневой полости;
- Глубокий, извитой раневой канал, полости под кожей с узким выходом наружу (есть риск заражения анаэробными бактериями, экссудат плохо отходит и скапливается внутри);
- Сформировавшаяся гематома (кровь – отличная среда для размножения патогенной микрофлоры).
Характеристики организма:
- Иммунодефицитные состояния, врожденные и приобретенные;
- Хронические заболевания сосудов, сахарный диабет;
- Истощение организма из-за болезни, плохого питания;
- Детский и старческий возраст
Неблагоприятные внешние услови я:
- Неправильная обработка раны или ее отсутствие;
- Нахождение в антисанитарных условиях (грязь, повышенная влажность).
Итак, стоит быть особенно внимательным к сложным ранениям, загрязненным или неправильной формы, учитывать общее состояние организма, чтобы предупредить негативные реакции.
Признаки воспаления

Их тоже делят на две группы: местные и системные .
Отметим, что инфицирование недолго остается локальным – всего 6-9 часов.
Болезнетворные микроорганизмы и отравляющие продукты их жизнедеятельности распространяются с током лимфы, вызывая реакцию всего организма.
Первые признаки воспаления:
- Кожа в месте повреждения становится горячей;
- Возникает покраснение вокруг раны;
- По краю образуется отек, припухлость;
- Ощущается ноющая, пульсирующая боль, которая усиливается при нажатии пальцем на край раны.
По мере распространения инфекции с током лимфы развиваются общие симптомы:
- повышение температуры тела;
- слабость и вялость;
- учащение сердцебиения;
- лейкоцитоз;
- увеличение и болезненность лимфоузлов, ближайших к ране.
При заражении патогенными микроорганизмами в месте поражения появляется гной. Сначала он жидкий и истекает из раны, потом густеет. Гной имеет неприятный запах, оттенок зависит от характера микрофлоры. Обычно он желтоватый или зеленоватый.
При хронизации воспаления образуется гнойный очаг с грануляционной тканью по краю – абсцесс (нарыв). Если рана нарывает, требуется помощь хирурга для вскрытия гнойника.
Методы лечения раны на разных этапах

Лечение инфицированных ран делится на локальное и системное.
Отметим, что системное медикаментозное лечение назначает только врач.
Сюда относится дезиноксикационная терапия, прием антибиотиков, иммуномодулирующих препаратов, витаминов и др.
Местное лечение организуется по фазам раневого процесса. На каждом этапе применяются свои приемы и препараты.
Лечение в фазе воспаления
В фазе воспаления рана «мокнет» – выделяется жидкий экссудат, позже появляется гной, часть ткани отмирает. Обрабатывая такую рану в больнице, хирург промывает ее антисептиком , удаляет гной и некротическую ткань, устанавливает дренаж для отвода экссудата, накладывает стерильную повязку, пропитанную тем же антисептическим раствором. Повязку меняют каждые 5-6 часов, рану ежедневно обрабатывают заново, пока не начнется грануляция.
Нагноившиеся в процессе лечения операционные раны промывают, сняв швы, разводят края.
В домашних условиях в отношении небольших воспалившихся ранок на руке или ноге поступают так же: промывают, очищают от гноя, накладывают салфетку, пропитанную антисептиком, заматывают стерильным бинтом.
Мази на этом этапе не используют – они препятствуют оттоку жидкости.
Обычно водорастворимые гелевые и мазевые препараты подключают на 3 день.
Присохшую повязку предварительно размачивают. Мази после промывания накладывают на стерильную салфетку и приматывают бинтом.
Для обработки некротических ран применяются протеолитические ферменты , которые растворяют отмершие ткани и снижают воспаление, (химопсин, химотрипсин, трипсин). Их используют в виде порошков или растворов. Чтобы быстрее удалить гнойное отделяемое, в рану закладывают сорбент (полифепан, целосорб).
Сегодня в условиях больниц применяют новые, прогрессивные методы очистки ран:
- лазерная обработка;
- вакуумное удаление гноя;
- ультразвуковая кавитация;
- криотерапия;
- обработка пульсирующей струей и др.
Обработка ран лазером
Лечение в фазе грануляции (пролиферации)
В этот период воспаление постепенно стихает, рана очищается от некротизированной ткани и гноя, снижается количество отделяемого. Снимается дренаж, больше не нужны впитывающие повязки и промывания. Если требуется, на данном этапе хирург накладывает вторичные швы, или края раны стягиваются лейкопластырем.
К лечению подключаются мази с противовоспалительными, стимулирующими регенерацию и антибактериальными свойствами.
Лечение в фазе эпителизации
На этом этапе рана затягивается, заживает, появляется новая тонкая эпителиальная ткань, формируется рубец. Рану защищают от повреждений, используют смягчающие и стимулирующие регенерацию мази и кремы , препятствующие формированию грубого стягивающего рубца.
Обзор препаратов для лечения ран
Сегодня в аптеках предлагается немало препаратов для лечения ран. Рассмотрим самые часто применяющиеся.

Растворы для промывания:
- борная кислота 3%;
- хлоргексидин 0,02%;
- диоксидин 1%;
- мирамистин;
- фурацилин и др.
Антибактериальные гели и мази на водорастворимой основе:
- Левосин;
- Солкосерил гель;
- Левомеколь;
- Диоксидиновая;
- Метилурациловая с мирамистином.
Эти препараты ускоряют очищение раны от омертвевших частей и гноя, уничтожают патогенные микроорганизмы, стимулируют грануляцию. Их наносят тонким слоем раз в сутки, закладывают в рану со стерильной салфеткой или вводят в дренаж.
Мази-антибиотики:
- Гентамициновая;
- Синтомициновая.
Это недорогие бактерицидные препараты с широким спектром действия для лечения незаживающих ран, абсцессов, язв.
Мази с регенерирующими и противовоспалительными свойствами:
- Солкосерил;
- Актовегин
Они улучшают обмен веществ и клеточный метаболизм, ускоряют эпителизацию, уменьшают воспаление, создают защитную пленку на поверхности.
Препараты комплексного действия:
- Оксициклозоль (аэрозоль с окситетрациклином и преднизолоном в составе);
- Оксикорт и Гиоксизон (аэрозоль и мазь с окситетрациклином и гидрокортизоном)
Кремы от рубцов:
- Контрактубекс;
- Дерматикс;
- Зерадерм.
Народные методы лечения

Небольшие воспаленные порезы и царапины допустимо лечить в домашних условиях, для этого нередко применяются народные средства.
Для промывания на первом этапе подходит гипертонический солевой раствор (натрия хлорид 10%). Его можно сделать дома, добавив 90 г соли в литр чистой воды и процедив через стерильную марлю. Средство оттягивает и адсорбирует экссудат, не повреждая окружающие ткани.
Еще с этой целью применяют отвары ромашки и календулы . Столовую ложку сырья заливают стаканом воды, нагревают на водяной бане 15 минут, тщательно процеживают. Промывают ранки дважды в день.
В качестве регенерирующего и противовоспалительного средства используют лист алоэ от взрослого растения (не менее2-3 лет). Его отрезают, кладут на сутки в холодильник. Затем разрезают вдоль пополам и привязывают внутренней частью к ранке.
На этапе заживления, для профилактики образования грубого рубца применяют мумие . 1,5 г этого вещества растворяют в 50 мл теплой воды и смешивают с тюбиком детского крема. Наносят раз в день. Помогает и облепиховое масло , оно одновременно смягчает кожу и стимулирует заживление.
Помните, что народные способы применимы только в отношении незначительных повреждений или как дополнение к традиционной терапии.
Профилактика нагноений
Чтобы избежать долгого лечения, стоит изначально промывать и обрабатывать все полученные повреждения, даже незначительные, антисептиком. Если врачом назначен порядок ухода за раной, нужно соблюдать его и использовать прописанные препараты. Перед перевязкой – тщательно мыть руки, пользоваться стерильными марлевыми салфетками и бинтом.
Плохо заживают повреждения кожи при диабете, нарушениях периферического кровообращения. В этом случае рекомендуется беречься от повреждений, а при их получении — обращаться за помощью к врачу-травматологу.
Заключение
Если рана воспалилась, загноилась, нужно тут же принимать меры. При ухудшении состояния, появлении симптомов интоксикации – обратиться за врачебной помощью. Ассортимент средств для лечения обширен, но важно применять их по порядку и соблюдая инструкцию, тогда рана заживет быстро и без следа.
Если рана несерьезная, вы можете обрабатывать ее дома сами. Как это правильно делать?
Ранение можно получить в любом возрасте. Будучи детьми, мы часто падаем и . Будучи взрослыми, мы тоже не способны избежать различных повреждений на собственном теле. Рана может быть даже внутренней – после операции, к примеру. Но все мы привыкли к тому, что раны сами затягиваются и вскоре проходят. Но что происходит, если процесс заживления не проходит?.
Что это такое – нагноение?
Комбинация трех составляющих дает нагноение. Что это такое? Нагноение – это , при котором образуется гной, скапливающийся в мягких тканях. Какие три составляющие к этому приводят? Открытая рана, загрязнение и инфекция. Проникновение различных инфекций через открытую рану приводит к развитию рожистых воспалений, абсцессов, флегмон, лимфаденита, лимфангита, гнойного тромбофлебита, а порой и общей инфекции гнойного характера.
Нагноение является вторичным заболеванием. Первичное образование развивается как скопление сгустков крови в ложе раны. Воспаление в таком случае является естественным процессом, который через 5 дней должен пройти и приступить к заживлению. Бактерии в таком случае проникают пассивно и их деятельность является незначительной. Организм справляется с инфекцией, уничтожает ее, после чего рана заживает. Однако массивное попадание микроорганизмов переходит ко второй стадии – воспалению. Обычно это происходит в течение 2 дней.
По формам нагноения делят на:
- Острые – проявление всех основных симптомов;
- Хронические.
По возбудителю делят на виды:
- Бактериальные (инфекционные);
- Вирусные;
- Гнойные.
Фазы раневого процесса
- Все начинается с фазы гидратации при раневом процессе. Он заключается в усиленном притоке крови, образовании экссудата, воспалительном отеке, лейкоцитарной инфильтрации, а также циркулярном застое. Происходит окисление раны с целью ее дальнейшей подготовки к заживлению. Рана очищается и освобождается от мертвых тканей и клеток, бактерий и продуктов их жизнедеятельности, токсинов. Заживляющий процесс ускоряется благодаря образованию молочной кислоты в ране.
- Фаза дегидратации раневого процесса характеризуется снижением воспаления, уменьшением отека, оттоком крови, устранением экссудата.
- Фаза регенерации заключается в образовании грануляционной ткани и ее созревании, чтобы образовать рубец. На данном этапе бактерии выталкиваются наружу. Если произошло разрушение данной ткани, тогда бактерии имеют возможность проникнуть в рану, что и приводит к нагноению.
Таким образом, выделим стадии гнойно-инфицированного раневого процесса:
- Инфицирование и воспаление;
- Грануляция и восстановление;
- Созревание;
- Эпителизация.
Обильное стремление организма избавиться от инфекции, которая проникла в большом количестве, приводит к скоплению в ране отмерших лейкоцитов – это и есть гной. Нагноение – это побочный эффект от борьбы организма с бактерией. Организм продолжает избавляться от гноя, что приводит к дополнительному воспалительному процессу.
По образованиям, которые возникают на месте раны, делят на виды:
- Пустульные – образование пустул, которые видны через кожу, их прорыв и выведение экссудата наружу.
- Абсцессные – образование гнойника глубоко под кожей. Может спровоцировать образование гангрены, что приведет к ампутации части тела.
Причины
Причинами нагноения раны являются инфекции, которые проникают внутрь ткани. Как они туда проникают? Либо через открытую рану, например, человек поранился – образовалась открытая рана, либо во время операции, в самый разгар. Однако бывают случаи проникновения инфекции, когда уже образовался сгусток крови, закрывающий рану, однако человек (или врачи) не проводит никаких антисептических и асептических процедур. Отсутствие какой-либо обработки раны приводит к ее нагноению, если речь идет о глубоком или массивном проникновении.
В редких случаях нагноение происходит без проникновения какой-либо инфекции. Это является реакцией организма, который негативно реагирует на те препараты и повязки, которые накладываются на рану.
В группу риска попадают люди, у которых снижен иммунитет. Часто это прослеживается при наличии инфекционных заболеваний или у венерически больных.
Симптомы и признаки нагноения раны
Симптомы нагноения раны проявляются в том, что возникает воспалительный процесс, который характеризуется такими признаками:
- Сосудистое расширение артериол, капилляров.
- Экссудативное образование.
- Клеточные изменения свойств фагоцитов, лейкоцитов.
- Метаболическая и лимфогенная реакция: тканевый некроз, ацидоз, гипоксия.
При абсцессном нагноении наблюдаются характерные симптомы:
- Боль, что является одной из главных симптомов абсцессного нагноения. Она не проходит несколько дней;
- Пульсация;
- Чувство распирания;
- Повышение местной, а затем и общей температуры, обычно к вечернему времени;
- Не проходящее воспаление вокруг раны, сохраняется покраснение и отечность;
- Можно наблюдать гной внутри раны, кровь и ткани грязно-серого цвета;
- Возникает риск распространения инфекции.
Нагноение у детей
Нагноение у детей часто возникает по причине пренебрежительного отношения родителей к ранам, которые возникают у ребенка буквально каждый день. Если рану не обрабатывать, тогда она может нагноиться. Здесь сопутствующими факторами становятся малые силы иммунной системы, которая еще не развита у малышей.
Нагноение у взрослых
У взрослых нагноение происходит часто из-за нежелания обрабатывать раны, мол, само заживет. Если речь идет о маленькой ране, тогда она, возможно, справиться сама. Однако при глубоких ранах все-таки необходимо проводить первичную обработку и перевязку раны, чтобы не позволять инфекциям проникать внутрь.
Диагностика
Диагностика нагноения происходит путем общего осмотра, при котором видны все основные признаки. Дополнительно проводятся процедуры для оценки состояния раны:
- Самая главная процедура для оценки состояния раны – это анализ крови.
- Анализ выделяемого гноя.
- Анализ ткани раны.
Лечение
Лечение гнойного воспаления раны зависит от области поражения и тяжести. Небольшие раны можно самостоятельно залечивать в домашних условиях. Как лечат?
- Промыванием раны теплой водой и мылом.
- Специальными заживляющими мазями.
- Антибиотиками и антисептиками.
- Деланием повязок, которые предотвращают проникновение инфекции в рану.
- Использованием компрессов, которые вытягивают гной из раны.
- Не срывать струп, если он сам легко не отделяется от кожи.
Когда рана только появилась, следует оказать экстренную помощь. Это можно сделать в домашних условиях, если рана неглубокая. Чем можно себе помочь?
- Промыть рану теплой водой, перекисью водорода или марганцовкой.
- Чтобы остановить кровь, нужно накрыть рану марлей, смоченной в теплой воде, и туго завязать.
- Рану лучше смазывать борной кислотой или спиртом, риваноловой мазью.
- При не спадающей опухоли используйте цинковую мазь.
- От гангрены поможет черный или ржаной хлеб, присоленный и преобразованный в кашицу. Смесь положить на рану толстым слоем.
- Для предотвращения кровотечения и проникновения инфекции в свежую рану, лучше зажать на несколько минут рану пальцем, а потом наложить на нее толстым слоем марлю, смоченную в холодной воде.
- Для быстрой свертываемости крови к ране прикладывают горячий камень или железо.
- При глубоких порезах и обильном кровотечении на руках или ногах, нужно создать неестественное положение, чтобы уменьшить кровоток. Руки или ноги поднять вверх.
- Очищать и заживлять рану можно соком алоэ. Скопившуюся кровь на ране можно удалять при помощи кислой капусты.
Какие лекарства нужно иметь в домашней аптечке?
- Йод считается самым главным лекарством, который должен быть в аптечке любого человека;
- Вазелин;
- Скипидарная вода;
- Зеленка;
- Глицерин;
- Порошок или мазь стрептоцида, которую накладывают на свежую рану до нагноения;
- Ланолиновая мазь.
Госпитализация производится, когда человек не может своими силами справиться с распространением нагноения. Инфекция перебросилась на близлежащие ткани, покраснение распространяется, рана не заживает – это является основными признаками того, что нужно вызывать скорую помощь. Пока она прибудет, нужно наложить на пораженный участок смоченную в теплой воде марлю.
В хирургическом отделении происходит вскрытие раны и устранение гноя. Пораженный участок обрабатывается антисептиками. При наличии инфекции даются антибиотики и витамины. Кстати, здесь хорошо употребление в меню больного овощей и фруктов, которые поддерживают и усиливают иммунитет.
Прогноз жизни
Сколько живут при нагноении? Прогноз жизни может быть утешительным, особенно если вовремя переходить к устранению гнойного образования. Однако запущенная форма болезни может привести к распространению, заражению крови и даже смерти. Это происходит буквально в считанные месяцы.
Но все мы привыкли к тому, что раны сами затягиваются и вскоре проходят. Но что происходит, если процесс заживления не проходит? Зачастую здесь речь идет о нагноении, все о котором будет говориться на сайте vospalenia.ru.
Что это такое – нагноение?
Комбинация трех составляющих дает нагноение. Что это такое? Нагноение – это воспаление раны, при котором образуется гной, скапливающийся в мягких тканях. Какие три составляющие к этому приводят? Открытая рана, загрязнение и инфекция. Проникновение различных инфекций через открытую рану приводит к развитию рожистых воспалений, абсцессов, флегмон, лимфаденита, лимфангита, гнойного тромбофлебита, а порой и общей инфекции гнойного характера.
Нагноение является вторичным заболеванием. Первичное образование развивается как скопление сгустков крови в ложе раны. Воспаление в таком случае является естественным процессом, который через 5 дней должен пройти и приступить к заживлению. Бактерии в таком случае проникают пассивно и их деятельность является незначительной. Организм справляется с инфекцией, уничтожает ее, после чего рана заживает. Однако массивное попадание микроорганизмов переходит ко второй стадии – воспалению. Обычно это происходит в течение 2 дней.
По формам нагноения делят на:
- Острые – проявление всех основных симптомов;
- Хронические.
По возбудителю делят на виды:
Фазы раневого процесса
- Все начинается с фазы гидратации при раневом процессе. Он заключается в усиленном притоке крови, образовании экссудата, воспалительном отеке, лейкоцитарной инфильтрации, а также циркулярном застое. Происходит окисление раны с целью ее дальнейшей подготовки к заживлению. Рана очищается и освобождается от мертвых тканей и клеток, бактерий и продуктов их жизнедеятельности, токсинов. Заживляющий процесс ускоряется благодаря образованию молочной кислоты в ране.
- Фаза дегидратации раневого процесса характеризуется снижением воспаления, уменьшением отека, оттоком крови, устранением экссудата.
- Фаза регенерации заключается в образовании грануляционной ткани и ее созревании, чтобы образовать рубец. На данном этапе бактерии выталкиваются наружу. Если произошло разрушение данной ткани, тогда бактерии имеют возможность проникнуть в рану, что и приводит к нагноению.
Таким образом, выделим стадии гнойно-инфицированного раневого процесса:
- Инфицирование и воспаление;
- Грануляция и восстановление;
- Созревание;
- Эпителизация.
Обильное стремление организма избавиться от инфекции, которая проникла в большом количестве, приводит к скоплению в ране отмерших лейкоцитов – это и есть гной. Нагноение – это побочный эффект от борьбы организма с бактерией. Организм продолжает избавляться от гноя, что приводит к дополнительному воспалительному процессу.
По образованиям, которые возникают на месте раны, делят на виды:
- Пустульные – образование пустул, которые видны через кожу, их прорыв и выведение экссудата наружу.
- Абсцессные – образование гнойника глубоко под кожей. Может спровоцировать образование гангрены, что приведет к ампутации части тела.
перейти наверх
Причины
Причинами нагноения раны являются инфекции, которые проникают внутрь ткани. Как они туда проникают? Либо через открытую рану, например, человек поранился – образовалась открытая рана, либо во время операции, в самый разгар. Однако бывают случаи проникновения инфекции, когда уже образовался сгусток крови, закрывающий рану, однако человек (или врачи) не проводит никаких антисептических и асептических процедур. Отсутствие какой-либо обработки раны приводит к ее нагноению, если речь идет о глубоком или массивном проникновении.
В редких случаях нагноение происходит без проникновения какой-либо инфекции. Это является реакцией организма, который негативно реагирует на те препараты и повязки, которые накладываются на рану.
В группу риска попадают люди, у которых снижен иммунитет. Часто это прослеживается при наличии инфекционных заболеваний или у венерически больных.
Симптомы и признаки нагноения раны
Симптомы нагноения раны проявляются в том, что возникает воспалительный процесс, который характеризуется такими признаками:
- Сосудистое расширение артериол, капилляров.
- Экссудативное образование.
- Клеточные изменения свойств фагоцитов, лейкоцитов.
- Метаболическая и лимфогенная реакция: тканевый некроз, ацидоз, гипоксия.
При абсцессном нагноении наблюдаются характерные симптомы:
- Боль, что является одной из главных симптомов абсцессного нагноения. Она не проходит несколько дней;
- Пульсация;
- Чувство распирания;
- Повышение местной, а затем и общей температуры, обычно к вечернему времени;
- Не проходящее воспаление вокруг раны, сохраняется покраснение и отечность;
- Можно наблюдать гной внутри раны, кровь и ткани грязно-серого цвета;
- Возникает риск распространения инфекции.
перейти наверх
Нагноение у детей
Нагноение у детей часто возникает по причине пренебрежительного отношения родителей к ранам, которые возникают у ребенка буквально каждый день. Если рану не обрабатывать, тогда она может нагноиться. Здесь сопутствующими факторами становятся малые силы иммунной системы, которая еще не развита у малышей.
Нагноение у взрослых
У взрослых нагноение происходит часто из-за нежелания обрабатывать раны, мол, само заживет. Если речь идет о маленькой ране, тогда она, возможно, справиться сама. Однако при глубоких ранах все-таки необходимо проводить первичную обработку и перевязку раны, чтобы не позволять инфекциям проникать внутрь.
Диагностика
Диагностика нагноения происходит путем общего осмотра, при котором видны все основные признаки. Дополнительно проводятся процедуры для оценки состояния раны:
- Самая главная процедура для оценки состояния раны – это анализ крови.
- Анализ выделяемого гноя.
- Анализ ткани раны.
перейти наверх
Лечение
Лечение гнойного воспаления раны зависит от области поражения и тяжести. Небольшие раны можно самостоятельно залечивать в домашних условиях. Как лечат?
- Промыванием раны теплой водой и мылом.
- Специальными заживляющими мазями.
- Антибиотиками и антисептиками.
- Деланием повязок, которые предотвращают проникновение инфекции в рану.
- Использованием компрессов, которые вытягивают гной из раны.
- Не срывать струп, если он сам легко не отделяется от кожи.
Когда рана только появилась, следует оказать экстренную помощь. Это можно сделать в домашних условиях, если рана неглубокая. Чем можно себе помочь?
- Промыть рану теплой водой, перекисью водорода или марганцовкой.
- Чтобы остановить кровь, нужно накрыть рану марлей, смоченной в теплой воде, и туго завязать.
- Рану лучше смазывать борной кислотой или спиртом, риваноловой мазью.
- При не спадающей опухоли используйте цинковую мазь.
- От гангрены поможет черный или ржаной хлеб, присоленный и преобразованный в кашицу. Смесь положить на рану толстым слоем.
- Для предотвращения кровотечения и проникновения инфекции в свежую рану, лучше зажать на несколько минут рану пальцем, а потом наложить на нее толстым слоем марлю, смоченную в холодной воде.
- Для быстрой свертываемости крови к ране прикладывают горячий камень или железо.
- При глубоких порезах и обильном кровотечении на руках или ногах, нужно создать неестественное положение, чтобы уменьшить кровоток. Руки или ноги поднять вверх.
- Очищать и заживлять рану можно соком алоэ. Скопившуюся кровь на ране можно удалять при помощи кислой капусты.
перейти наверх
Какие лекарства нужно иметь в домашней аптечке?
- Йод считается самым главным лекарством, который должен быть в аптечке любого человека;
- Вазелин;
- Скипидарная вода;
- Зеленка;
- Глицерин;
- Порошок или мазь стрептоцида, которую накладывают на свежую рану до нагноения;
- Ланолиновая мазь.
Госпитализация производится, когда человек не может своими силами справиться с распространением нагноения. Инфекция перебросилась на близлежащие ткани, покраснение распространяется, рана не заживает – это является основными признаками того, что нужно вызывать скорую помощь. Пока она прибудет, нужно наложить на пораженный участок смоченную в теплой воде марлю.
В хирургическом отделении происходит вскрытие раны и устранение гноя. Пораженный участок обрабатывается антисептиками. При наличии инфекции даются антибиотики и витамины. Кстати, здесь хорошо употребление в меню больного овощей и фруктов, которые поддерживают и усиливают иммунитет.
Прогноз жизни
Сколько живут при нагноении? Прогноз жизни может быть утешительным, особенно если вовремя переходить к устранению гнойного образования. Однако запущенная форма болезни может привести к распространению, заражению крови и даже смерти. Это происходит буквально в считанные месяцы.
- Перитонит Брюхо – так в простонароде называли одну из важных частей тела. Обычно человек.
- Фарингит 83 Заболевания
- Флюс 131 Заболевания
- Энцефаломиелит 76 Заболевания
Вся информация, размещенная на страницах сайта является собственностью ее авторов и владельцев проекта. Копирование информации без активной обратной ссылки на сайт vospalenia.ru строго ЗАПРЕЩЕНО и преследуется по 146 статье Уголовного Кодекса Российской Федерации и Международным законом об авторских правах.
Внимание! Убедительная просьба не воспринимать справочную информацию сайта как указания к действию в лечении того или иного заболевания. Для постановки точного диагноза и лечения необходимо обращаться к специалистам.
Как определить гной
Гной представляет собой мутную жидкость, которая возникает в результате серозно-гнойного или гнойного воспаления. По сути, гной представляет собой разрушенные лейкоциты, которые закончили свой жизненный цикл.
Нагноение – это процесс образования гноя.
Гной состоит из следующих компонентов:
- Сыворотка. Она содержит в себе глобулины, альбумины, липолитические и гликолитические ферменты, примесь ДНК, жиры, лецитин, холестерин.
- Тканевый детрит. Он представлен мертвым веществом.
- Клеток дегенерированных или живых микрооргаизмов, нейтрофильных лейкоцитов.
В некоторых случаях в состав гноя могут входить мононуклеары и эозинофилы.
Цвет гноя зависит от причин его возникновения. Он может быть зеленым, серым, желтым, зелено-желтым и даже голубоватым. Свежий гной является гораздо более густым, чем старый. Чаще всего запах гноя не является сильным, лишь немного специфическим, однако когда имеют место гнилостные воспаления, его запах может становиться очень сильным. Локализация воспалительного процесса, возбудитель, степень пораженности тканей, сообщение с полыми органами определяет консистенцию, цвет и запах гноя, которые являются различными для каждого конкретного случая.
Микроорганизмы, которые стали причиной развития нагноения, практически всегда можно обнаружить в гное. Гноеродные бактерии обычно бывают причиной развития такого процесса. К этим бактериям можно отнести кишечную палочку, анаэробные клостридии, стрептококки, гонококки, стафилококки, менингококки и т.д. При этом процесс образования гноя может быть результатом деятельность в тканях и органах других бактерий, к примеру кандид, сальмонелл, пневмококков, микобактерий и т.д. При этом могут наблюдаться случаи, когда микроорганизмов в гное не обнаруживается. Такая ситуация связана либо с разрушением ферментами бактерий, либо немикробной причиной нагноения.
Гной подлежит обязательному исследованию, как кровь, моча и другие жидкости организма, особенно при больших его скоплениях в полостях. В случаях, когда скопления гноя находятся в открытых полостях, забор производится из глубины очага, когда в закрытых полостях – производится пункция. Исследование полученного материала производится сразу же после забора, чтобы предотвратить возможное разложение микроорганизмов ферментами, входящими в состав гноя, то есть для того, чтобы избежать процесса лизиса.
В случае возникновения гнойных ран, их лечение необходимо проводить специальными методами, которые позволяют избегать сепсиса – крайне тяжелого состояния, при котором происходит попадание в кровь микроорганизмов. Для предотвращения осложнений обеспечивается отток гноя из ран различными антисептическими способами (катетерами, специальными тампонами и т.д.). К некоторых случаях раны промываются специальными средствами.
Тата: Ян, как с Вами связаться? Укажите эмейл.
Марина Викторовна: У меня грибок появился после посещения бассейна. О ногтимицине слышала, купила сразу его.
наталья: можно ли пить Урсофальк при удалённом желчном пузыре?
Виктория: Муж принимал Простанорм почти 2 месяца. Покупали таблетки. Ещё на массаж ходил несколько.
Все материалы, представленные на сайте, носят исключительно справочный и ознакомительный характер и не могут считаться назначенным врачом методом лечения или достаточной консультацией.
Почему образуется гной? Причины и виды нагноения. Как лечить нагноение?
Нагноение - форма воспаления, которая сопровождается образованием гноя, состоящего из живых и мертвых бактерий, богатой белками жидкости и погибших лейкоцитов (белых кровяных телец).
Воспаление является защитной реакцией организма на различные повреждения ткани. Если повреждение вызвано проникшей внутрь бактериальной инфекцией, воспалительный процесс (во время которого лейкоциты борются с болезнетворными микроорганизмами) обычно сопровождается нагноением. Чаще всего нагноение вызывается так называемыми гноеродными бактериями.
Причины образования гноя, или почему возникает нагноение?
Простуда, как правило, начинается с першения или боли в горле и заложенности носа; вслед за ними появляются чихание, насморк и общее недомогание.
При этом могут отмечаться густые желтые выделения из уха или носа, которые часто сопровождаются резью в глазах, головной болью и повышением температуры.
Это происходит вследствие проникновения в организм сначала вирусной инфекции, поражающей слизистую оболочку горла и носа, а затем бактериальной, вызывающей ее нагноение. Для лечения бактериальных инфекций применяют антибиотики.
Нагноение может стать результатом попадания в рану болезнетворных микроорганизмов во время хирургического вмешательства. Хотя в операционных используются стерильные инструменты, бактерии все-таки присутствуют в окружающей среде, и, несмотря на применение антибиотиков, происходит нагноение раны. Иногда оно появляется через одну-две недели или даже несколько месяцев после операции. Гной, как правило, удаляют хирургическим путем.
Осложнения нагноения, или последствия образования гноя
Скопление гноя в организме часто приводит к нежелательным последствиям. Пациент ощущает общее недомогание, у него пропадает аппетит, он постепенно теряет вес. В итоге возможно развитие анемии, причиной которой является сильное истощение организма.
Поддержание стерильности в операционных значительно снижает риск нагноения ран во время хирургического вмешательства.
Опасно ли длительное нагноение раны?
Если человек здоров и способен противостоять инфекции, нагноение обычно проходит достаточно быстро. Однако, когда организм пациента ослаблен (например, болезнью), длительное нагноение может привести к общему недомоганию, потере веса и даже анемии.
Что такое абсцессы?
Абсцесс - ограниченное гнойное воспаление тканей. Защитная реакция организма проявляется в образовании капсулы, предотвращающей дальнейшее распространение микробов в здоровые ткани организма. Причем чем сильнее защитные силы организма, тем больше гноя образуется. В случае слабой иммунной системы наблюдается формирование лишь небольшого гнойничка.
Абсцесс, находящийся близко к поверхности кожи или слизистой оболочки, характеризуется их покраснением и болезненной припухлостью. При глубоко расположенных абсцессах нарушаются функции пораженного органа, повышается температура тела, возникает боль. Незамеченный глубокий абсцесс часто является очагом распространения инфекции по всему организму.
Лечение абсцесса: дренирование абсцесса
Как правило, состояние больного улучшается после удаления гноя. Час- то абсцесс проходит безо всякого лечения: он самостоятельно разрывается, и его содержимое изливается наружу. Иногда для ускорения «созревания» на поврежденное место накладывают компрессы. Чтобы уменьшить боль и ускорить заживление, абсцесс вскрывают и дренируют. Эта процедура выполняется хирургом в стационаре и при необходимости под местной анестезией.
Абсцессы могут развиваться в любых органах, в том числе в легких, полости рта, прямой кишке и мышцах. Иногда при застое гноя абсцесс становится хроническим или холодным (без проявлений воспалительной реакции) и давит на находящиеся рядом органы. Это состояние требует хирургического лечения. После дренирования большого абсцесса остается пустое пространство, на которое врач временно кладет марлевый тампон. Иногда для полного удаления гноя необходимо введение временных искусственных дренажей (тонких пластмассовых трубок).
В других наших публикациях читайте подробнее об абсцессе (нарыве) – основном факторе образования гноя.
Нагноение на коже: основные проявления, причины и методика воздействия
Такое явление, как гнойное поражение кожи, может образоваться в любом возрасте, при любом образе жизни и по ряду внешних обстоятельств, которые провоцируют понижение общего иммунитета организма и снижение сопротивляемости инфекциям. Проникновение в верхние слои эпидермиса микроорганизмов, которые провоцируют образование гнойных масс, обычно является причиной данного поражения. Характерные проявления, возможность появления после нанесения механических повреждений на кожу и значительная болезненность могут считаться основными проявлениями такого поражения, как нагноение на коже.
Сопровождающееся образованием гноя, такие ранения могут определенное время «созревать» в толще кожи, а затем при благоприятных факторах выходить наружу. Иногда нагноение сразу образуется в верхнем слое кожи, что сразу обращается на себя внимание и болями различной интенсивности и характера сразу обращают на себя внимание пострадавшего. Как и любое другое кожное поражение, нагноение на коже требует медицинской помощи, и чем раньше будет произведено обращение к врачу, тем больше вероятность скорейшего устранения неприятной симптоматики и отсутствия усугубления поражения. Итак, давайте узнаем, как лечить и вылечить нагноение, и что необходимо делать при нагноении раны.
Что такое нагноение на коже
По общем определению, нагноение на коже представляет собой механическое повреждение кожи, при котором отмечается активное образование гнойных масс с повышением скорости воспаления и дальнейшего некроза тканей. Данное кожное поражение часто сопровождается увеличением степени всасывания тканями образующихся токсинов, что усложняет устранение воспаления и лечение (особенно это касается запущенных стадий заболевания).
При нагноение на ранней стадии патологического процесса в коже отмечается возникновение выраженного болевого синдрома, который по мере прогрессирования болезни приобретает резкий тянущий, стреляющий или пульсирующий характер. Это может не давать спать в ночное время, ухудшает общее качество повседневной жизни. Общая активная интоксикация организма, которая возникает вследствие проникновения в организм продуктов распада, шлаков и токсинов, оказывает негативное влияние на самочувствие пострадавшего: поднимается температура тела, свидетельствующая о течении воспалительных процессов, ощущается озноб и лихорадочное состояние, может ощущаться головная боль и выраженная слабость.
Про нагноение послеоперационных ран расскажет это видео:
Классификация
Особенность классификации такого состояния, как нагноение на коже, состоит в отнесении данного поражения к определенной разновидности, которая подразумевает способ образования и проявления заболевания.
Классификация гнойных ран выглядит следующим образом:
- осложнение чистых ран, в которых начал процесс образования гнойного экссудата вследствие попадания в нее и активного размножения патологических микроорганизмов. При этом чистые раны могут иметь как случайных характер, так и хирургический, их возникновение определяется внешним воздействием;
- проникновение микроорганизмов из других частей тела - наиболее часто это стафилококки и стрептококки;
- получение травм с отсутствием необходимой дальнейшей их дезинфекции.
В лечении гнойных ран обычно принимает несколько врачей, их основной задачей следует считать устранение причины нагноения, предупреждение усугубления процесса. Нагноения на коже лечат такие специалисты, как хирурги, травматологи. Иногда требуются усилия нескольких врачей: ортопедов, травматологов, сосудистых хирургов, нейрохирургов - при наличии усугубления патологического процесса, проникновении гнойных масс вглубь мягких тканей и увеличении площади воспаления.
Про местные признаки нагноения раны, послеоперационных швов, мест на пальце ноги, руки, возле ногтя расскажем ниже.
Нагноение большого пальца на ноге
Как выявить его у себя
Особенности проявления нагноения на коже обусловливают возможность быстрого выявления данного поражения. Характерная симптоматика в сочетании с сильной болезненностью следует считать основными причинами для обращения к врачу для постановки диагноза и начала адекватного для этого случая лечения. Знание основных проявлений нагноения на коже позволит своевременно обратить на него внимание, начав лечение на наиболее ранней стадии - это позволит избежать вероятных осложнений и ускорить лечение.
К наиболее характерным внешним проявлениям данного состояния следует отнести:
- образование гнойных масс в значительном количестве;
- текущее воспаление, которое особенно заметно в прилегающих тканях;
- высокая вероятность некроза тканей в области поражения;
- высокая степень болезненности: боли могут быть разного характера (дергающие, тупые, продолжительные, острые, распирающие) и степени (сильные, периодические, постоянные, незначительные), однако они обращают на себя внимание и могут даже лишать пострадавшего сна;
- при активизации воспалительного процесса могут возникать такие проявления, как лихорадка, значительный подъем температуры тела, головокружения, слабость, повышенная сонливость, а также общее ухудшение состояния больного.
Перечисленная симптоматика является достаточно характерной, что дает возможность выявить даже начальные стадии нагноения на коже.
При значительном и обширном поражении отмечается поступление в организм продуктов распада и шлаков, а также токсинов из раны и гнойных масс, что приводит к ухудшению общего состояния больного, замедляет процесс выздоровления. При этом проявляются такие внешние проявления, как выраженная сонливость, потеря аппетита и потеря веса вследствие этого, нарушения сознания вплоть до комы.
Как лечить гнойный нарыв на пальце руки возле ногтя, расскажет видеоролик ниже:
О каких нарушениях может свидетельствовать признак
Такое проявление, как нагноение на коже, может быть проявлением начинающегося общего поражения организма стафилококками, проникшими через мелкие повреждения в коже. Это может происходить при обсеменении патологической микрофлорой при хирургическом вмешательстве, когда место операции недостаточно хорошо было дезинфицировано.
Нагноения на коже могут стать проявлением следующих неблагоприятных состояний в организме:
- значительного понижения иммунитета, при котором даже незначительные вторжения патогенной микрофлоры способны спровоцировать значительный воспалительный процесс и некроз тканей;
- проникновение в организм стафилококков, которые зачастую становятся причиной активного образования гнойных масс и воспалений кожи;
- также гнойные поражения кожи могут свидетельствовать о наличии в организме воспалений, соматических поражений (сахарного диабета);
- часто данное проявление отмечается у людей, склонных к образованию лишнего веса, страдающих ожирением.
На частоту выявления данного состояния влияют даже такие факторы как:
- время года (в летнее время гнойные поражения кожи возникают в несколько раз чаще холодного времени года),
- возраст (у молодых людей нагноения встречаются реже, чем у людей в пожилом возрасте),
- состояние иммунной системы.
Про мази от нагноение раны, антибиотики и иные средства лечения при этом читайте ниже.
Как бороться с таким симптомом
Методы борьбы с нагноениями на поверхности кожи включают в себя комплексный подход, который позволяет наиболее полно воздействовать как на пораженную область, так и на организм в целом. Наиболее правильно будет в первую очередь устранить источники возникновения гнойной инфекции. Для этого могут быть назначены препараты, направленные на угнетение воспалительных процессов, текущих в организме.
- Ранние стадии патологического процесса на коже гнойного характера требуют первоочередного очищения раны, что позволяет ускорить процесс заживления и устранения проникновения в организм токсинов.
- Более продвинутые стадии требуют проведения мероприятий по усилению регенерации тканей, наложению ранних вторичных швов для предупреждения распространения инфекции внутрь организма.
- Если же при нагноении на коже патологические процессы уже усугубились и зашли достаточно далеко, то следует провести хирургическое очищение раны, которое позволит более тщательно очистить рану, увидеть степень поражения воспалительным процессом и остановить имеющееся кровотечение.
Медицинская терапия включает прием и местное применение дезинфицирующих и антибактериальных препаратов, которые не позволят воспалению проникнуть глубже и вызвать осложнения. Также назначаться могут такие процедуры, как ультрафиолетовое облучение раны, обработка ее лазером - они помогают справиться с обсеменением микробами раневой поверхности.
Наряду с описанными мероприятиями проводится стабилизация иммунитета за счет активного приема витаминных препаратов, которые улучшают процесс восстановления.
Обработка гнойной раны показана в этом видео:
Запись к врачу:
Врачи называют гнойными такие раны кожных покровов и прилегающих тканей, в которых присутствует скопление гноя, имеет место отек и отмирание тканей, вследствие чего в раневой полости происходит всасывание организмом токсинов.
Развитие нагноения в пораженном участке вызывается ее инфицированием либо же прорывом гнойника.
Неизменными спутниками гнойных ран врачи называют сильный отек в зоне поражения, гиперемию прилегающих тканей и выраженный болевой синдромом. Сильные боли, вплоть до лишения сная, могут носить дергающий или распирающий характер.
В зоне поражения просматриваются скопления гноя и некротические ткани. Происходит всасывание токсинов, а также, продуктов распада, что становится причиной общей интоксикации организма, сопряженной с увеличением температуры, сильными головными болями, ознобом, слабостью и тошнотой.
В зависимости от того, какой процесс превалирует, медики выделили 3 этапа процесса нагноения:
- созревание очага гноя в пострадавшей зоне,
- очищение пораженной области и регенеративные процессы в тканях,
- заживление.
Заживление всех гноевых ран осуществляется вторичным натяжением.
- вскрытие гнойных затеков (если они обнаружены),
- тщательное промывание и дренирование области поражения,
- лекарственная терапия с использованием антибактериальных и иммуностимулирующих препаратов,
- наложение специальных антисептических повязок,
- дезинтоксикация,
- медикаментозная стимуляция запуска организмом естественных процессов восстановления.
Причины
Медицинские данные позволяют утверждать, что абсолютно любая рана, полученная случайным образом, уже содержит в себе бактерии, которые проникают в рану в момент ее получения. Это означает, что любая случайная рана инфицирована. При этом, не в каждой ране, имеющей бактериальное загрязнение, возникает гнойный процесс.
Чтобы возник процесс гниения, должно быть одновременное наличие неблагоприятных факторов:
- Достаточная полость повреждения тканей.
- Достаточный уровень концентрации в раневой полости тел патогенных микробов.
Данные экспериментов показали, что для запуска процесса гноения в здоровых тканях на 1 их грамм должно приходится 100 тыс. микробных тел. В свою очередь, критическая концентрация зараженности может уменьшаться при неблагоприятных условиях.
При попадании в рану грязи, инородных тел или же свернувшейся крови, для развития гноевого процесса хватает наличия 10 тыс. микроорганизмов на грамм ткани.
В случае лигатурной ишемии, которая вызывается затруднениями питания тканей в зоне завязывания лигатуры, критически опасный уровень уменьшается всего до одной тыс.тел патогенных микробов на грамм ткани.
В 90% гноевых ран врачи обнаруживают гноеродных бактерий. Наиболее часто выявляются стрептококк, клебсиелла, кишечная палочка, протей, стафилококк и псевдомонада.
Также, гнойный процесс может быть спровоцирован пневмококками, шигеллами, сальмонеллами, микобактериями и прочей патогенной флорой.
Присутствие в полости свернувшейся крови, некрозов и загрязнений.
Гнойными зачастую становятся полученные случайно раны рвано-ушибленного, колотого и сопряженного с размозжением мягких тканей характера.
Главной причиной возникновения нагноения в колотых ранах выступает плохой отток жидкости из раны вследствие того, что раневой канал относительно тонкий и длинный, а отверстие на поверхности кожи невелико.
Высокий процент осложнения процессами гноения рвано-ушибленных рана и ран, сопряженных с размозжением мягких тканей обусловливается сильным загрязнением и/или существенным количеством нежизнеспособных тканей.
Реже других нагнаиваются резаные раны. Это связано с тем, что их края повреждены незначительно, а раневой канал имеет небольшую глубину.
Прочими факторами, повышающими риск возникновения процесса нагноения, является:
Состояние здоровья, сахарный диабет, сосудистые нарушения и ряд соматических заболеваний.
В случае несущественного бактериального заражения высокий иммунитет уменьшает риск нагноения в поврежденной полости.
В случае существенного бактериального осеменения и нормального иммунитета гноевой процесс, как правило, имеет более бурное течение, но при этом достаточно локализован и заканчивается довольно быстрым восстановлением.
Нарушения в иммунной системе влекут за собой вялое протекание нагноения и долгое заживление гнойной раны, при этом риск осложнений и распространения инфекции увеличивается многократно.
Соматические заболевания негативно отражаются на состоянии иммунитета и здоровья в целом, вследствие этого вероятность нагноения усиливается, а заживление ран протекает медленнее.
Самым опасным заболеванием на фоне которого может развиваться гнойная рана является сахарный диабет. Даже при небольшом поражении и незначительном бактериальном инфицировании может развиться сильное нагноение, также у пациентов с сахарным диабетом существует выраженная тенденция к распространению этого процесса.
- Возраст и вес больного. Согласно статистике, у людей молодых процесс гноения в ранах развивается реже, нежели у стариков. Пациенты с лишним весом чаще страдают от гнойных ран, нежели худые люди.
- Сезон. Риск возникновения гноевых процессов в раневой полости в теплое время года усиливается, особенно негативно отражается влажный и жаркий климат. В связи с этим врачи стараются назначать проведение плановых несрочных операций на холодное время года.
- Вид раны и ее расположение. Наименее подвержены нагноению поражения в шейном отделе и области головы. Раны спины, ягодиц, живота и груди подвержены нагноению несколько сильнее. Повреждения конечностей наиболее часто сопряжены с нагноением, особенно тяжело протекают нагноения в области стоп.
Симптомы
Симптоматика гнойных ран подразделяется на общую и местную.
Местная симптоматика гнойных ран:
- Присутствие гнойного экссудата и визуально видимый дефект кожных покровов и тканей.
- Главным признаком гноевой раны выступает, собственно, гной.
- Количество гноя в ране может быть различным, под ним в запущенных случаях могут быть грануляции и участки некротической ткани.
В зависимости от того, что явилось возбудителем нагноения, варьируется консистенция и оттенок гноя.
- Для синегнойной палочки характерен желтоватый гной, на повязке отливающий сине-зеленым (при контакте с воздухом гной меняет цвет).
- Анаэробные микробы – зловонного бурого.
- Стрептококк – водянистого желтоватого или зеленоватого.
- Кишечная палочка – жидковатого буро-желтого.
- Стафилококк провоцирует развитие густого белого или желтого гноя.
При образовании в ране нагноения характерна давящая и распирающая боль. Когда отток гноя затруднен вследствие того, что образовалась корка, сформировались затеки или гнойный процесс распространился, начинается усиленная выработка гноя и воспаление пораженной зоны. В результате увеличения давления в раневой полости появляется дергающая боль, настолько сильная, что может лишить человека сна.
Местная гиперемия. Кожные покровы вокруг раны становятся горячими. На начальном этапе, когда гной образуется, видно покраснение кожи.
В том случае, когда рана запущена, прилегающие кожные покровы могут сменить красноватый оттенок на багровой либо же стать багрово-синюшными.
- Локальное увеличение температуры.
- Отек прилегающих тканей.
В области поражения наблюдаются два вида отеков. По краям раны обычно располагается теплый отек воспалительного характера, совпадающий с участком гиперемии. Его появление вызвано нарушениями кровотока в пораженной области.
Нарушение физиологических функций. Снижение функций пораженного участка связаны главным образом с отеком и интенсивной болью. Степень их выраженности зависит от фазы и объема воспалительного процесса, а также, от местоположения и размеров раны,
Общая симптоматика гнойных ран
Из гнойной раны в организм больного выделяются токсины, что влечет за собой общую интоксикацию организма.
Симптомы, которые характерны при нагноении в раневой полости:
- повышение t тела
- слабость, в запущенных случаях больной может потерять сознание и впасть в кому
- высокая потливость
- снижение или абсолютная потеря аппетита
- ознобы
- головная боль
- специфические результаты клинических анализов. В анализе крови характерно наличие лейкоцитоза со сдвигом влево, а также, ускорение СОЭ. В анализах мочи как правило отмечается повышенный белок.
В запущенных ситуациях наблюдается повышение в крови уровня креатинина, мочевины и билирубина. Велика вероятность развития анемии, диспротеинемии, гипопротеинемии и лейкопении.
Осложнения
Гной в ране может повлечь за собой целый ряд тяжелых осложнений.
Может развиться воспаление лимфатических сосудов, которые располагаются проксимальнее пораженного участка, вплоть до лимфангита. Воспаление визуально проявляется появлением красных полос, которые направлены от раны к регионарным лимфоузлам. В случае развития лимфаденита регионарные лимфоузлы увеличиваются в размере и становятся болезненными.
В запущенных случаях гнойные раны могут спровоцировать возникновение тромбофлебита, это заболевание вызывает возникновение весьма болезненных алых тяжей, по направлению подкожных вен.
Если гнойные жидкости контактно распространились, могут развиваться гнойные затеки, периостит, абсцессы, гнойный артрит, флегмоны и остеомиелит.
Самым негативным последствием при нагноении раны может стать сепсис.
В той ситуации, если вовремя не были проведены требуемые медицинские мероприятия и в течении долгого времени не начинается процесс заживления, гноевая рана может стать хронической.
Западные врачи классифицируют как хронические раны, не демонстрирующие тенденции к заживлению в течение месяца и более. К ним, традиционно, относят:
- трофические язвы;
- раны, как операционные, так и полученные случайным образом, которые долго не заживают;
- пролежни.
Лечение
Чаще всего диагностика гнойных ран заключается не в том, чтобы поставить такой диагноз – нагноение в ране хорошо видно даже неспециалисту, а в установлении характера флоры, спровоцировавшей нагноение, и уровня инфицирования.
Для того, чтобы выяснить нюансы заражения врачи прибегают к общеклиническим и биохимическим исследованиям, также проводится микробиологическое исследование экссудата из раны.
Достоверное установление характера инфекции помогает подобрать максимально эффективные антибактериальные препараты.
Тактика лечение ран, в которых развивается гнойный процесс включает:
- Антибактериальную терапию. Лекарственные антибактериальные препараты назначаются в обязательном порядке, подбор максимально эффективных лекарств осуществляется на основании внешних характеристик гноя (если невозможно провести анализы) или же данных микробиологических исследований содержимого гнойной раны.
- Дезинтоксикационную терапию. Она призвана обеспечить активное выведение токсинов из организма. Для снижения интоксикации врачи применяют методы форсированного диуреза, инфузионной терапии, аппаратной дезинтоксикации (гемосорбцию, плазмаферез, гемодиализ). Основной рекомендацией по снижению уровня интоксикации организма в домашних условиях является обильное питье.
- Иммуностимулирующую терапию. Ее целью является повышение сопротивляемости организма и стимулирование выработки естественного интерферона и тканевых защитных факторов.
Лечением занимается хирург, тактику его проведения врач определяет с учетом фазы раневого процесса.
На этапе формирования гнойного очага главной задачей врача-хирурга является качественное, максимально полное очищение раны, снижение воспалительного процесса, борьба с патогенной флорой и, при наличии медицинских показаний, снижение интоксикации.
На втором этапе врачами осуществляются манипуляции, призванные стимулировать регенеративные процессы, становится возможным наложение ранних вторичных швов либо же выполнение пластики кожных покровов.
Пока в ране продолжает образовываться гной, наложение швов недопустимо, возможны лишь редкие швы для того, чтобы организовать проточно-промывное дренирование.
На этапе закрытия раны выполняются мероприятия, стимулирующие образование новых клеток эпителия в зоне поражения.
В том случае, если в полости вновь начинается образование гноя, проводится дополнительная хирургическая обработка, в ходе которой над местом его скопления рассекаются края раны или кожных покровов и производится его удаление.
Рана исследуется на предмет выявления затеков гноя и, при их обнаружении, проводится вскрытие этих затеков. Гной и некрозы удаляются, останавливается кровотечение, рана тщательно промывается и затем дренируется.
Единый центр записи к врачу по телефону.
Как определить гной
Мутный экссудат желтовато-зеленого цвета, состоящий из богатой белком жидкости, распадающихся лейкоцитов, погибших клеток воспаленной ткани и патогенных микроорганизмов.
Воспалительные гнойные заболевания не утратили актуальности в современной медицинской практике. Гнойный процесс может развиться абсолютно в любых органах и тканях. Существуют различные подходы к лечению воспалительных гнойных заболеваний. Каковы же причины появления гноя, из чего состоит гной, как называются заболевания, протекающие с образованием гноя и как их лечить? Обо всем этом вы узнаете из настоящей статьи.
Общие понятия о гное
В течение жизни каждый из нас в той или иной степени сталкивался с гноем. К образованию гноя приводит воспалительный процесс. По своей сути возникающая защитная реакция организма на попавшую в него инфекцию является естественной. Образование гноя является исходом такого воспаления.
Выделяют различные виды воспалительного процесса. Классификация воспаления необходима для понимания течения заболевания. Существует несколько основных классификаций воспалительного процесса.
Клинически выделяют 3 фазы воспаления:
- Острое – развивается быстро, интенсивно, клиническая картина выразительная. Также стремительно может и регрессировать при своевременном адекватном лечении. При невозможности лечения острый воспалительный процесс перетекает в подострый или хронический.
- Подострое – является последствием острого воспалительного процесса. Длится дольше, до нескольких недель. Клиническая картина более сглажена, чем у острого воспаления. При невозможности лечения подострый воспалительный процесс перетекает в хронический.
- Хроническое – вялотекущее, длительное воспалительное состояние. Протекает со стертой клинической картиной. Характерны периоды обострения и ремиссии.
Соответственно классификации гнойное воспаление может быть острым, подострым или хроническим.
Классификация по стадиям развития включает 3 стадии:
- Повреждение (фаза альтерации) – повреждающий фактор является стартом развития любого воспаления. При гибели клеток выделяются особые вещества – медиаторы воспаления. Они запускают весь каскад биологических реакций, связанных с воспалением.
- Выделение жидкости (фаза экссудации) – жидкость выходит из сосудистого русла в область повреждения. Вместе с жидкостью выходят медиаторы воспалительного процесса, белки, лейкоциты. Организм начинает бороться с повреждающим фактором.
- Заживление (фаза пролиферации) – восстановление целостности поврежденного участка за счет размножения клеток и их дифференцировки.
Гной образуется в исходе экссудативной фазы, как один из вариантов экссудата.
Классификация по характеру экссудата включает в себя следующие варианты:
- Серозное – неинфицированный, светлый, богатый белком экссудат
- Фибринозное – в экссудате встречаются элементы фибрина
- Гнойное – в экссудате содержится гной
- Гнилостное – развивается в случае присоединения особой гнилостной инфекции
- Геморрагическое – экссудат с большим содержанием эритроцитов, вследствие чрезмерной сосудистой проницаемости
- Катаральное – характеризуется обильным истечением экссудата с эпителиальными клетками, часто возникает вследствие аллергического процесса
- Также выделяют смешанные варианты воспаления, включающие несколько типов экссудата.
В данной теме нас будет интересовать гнойный экссудат и те заболевания, при которых он развивается. Далее мы подробно разберем, что из себя представляет гной и гнойное воспаление в целом.
Что такое гной
Гноем называют особую патологическую жидкость, которая образуется в процессе воспалительной реакции. Гной содержит много лейкоцитов (нейтрофилов), белков, отмерших клеток и их фрагментов. Сам по себе гной является следствием воспалительной реакции, однако, его скопление в организме может приводить к осложнениям.
Название гнойных заболеваний складывается из основного воспалительного, например плеврит, холецистит, мастит и т.п., к которым добавляется прилагательное «гнойный». Также существует специфические названия для гнойных заболеваний различной локализации. Отграниченное скопление гноя называют абсцессом. Неотграниченное скопление гноя называют флегмоной. Эмпиемой называют ситуацию, когда гной скапливается в естественных полостях. Панарицием называют гнойное воспаление тканей пальца. Если скопление гноя окружает клетчатку какого-либо органа, то к термину добавляется приставка «пара», например, парапроктит, паранефрит. Гнойное воспаление волосяной луковицы называют фурункул. Если воспалительный гнойный процесс затрагивает несколько волосяных луковиц, сливаясь в единый гнойно-некротический очаг, то такую патологию именуют карбункулом. Рожей называют воспалительное заболевание кожи, в ряде случаев возникает флегмонозная форма рожистого воспаления, которая сопровождается наличием гнойного экссудата. Гидраденитом называют воспаление потовых желез. Иногда гнойный очаг сообщается с внешней средой или полостью органа при помощи особого хода, называемым свищом.
Основные клетки, образующие гной – это нейтрофилы. Они представляют собой особую разновидность клеток крови, лейкоцитов. Нейтрофилы являются наиболее многочисленными представителями, составляя в норме до 70% от общего числа лейкоцитов крови. Нейтрофилы обладают способностью к фагоцитозу, «поеданию и перевариванию» чужеродных частиц. Однако после осуществленного фагоцитоза нейтрофил разрушается, выделяя особые химические вещества, которые способствуют привлечению других нейтрофилов и иммунных клеток. Погибшие нейтрофилы, накапливаясь в очаге инфекции, образуют гной. Особенно эффективны нейтрофилы против бактериальной и грибковой инфекции, их роль в противовирусном иммунитете существенно ниже.
Причины гнойного воспаления
В основе гнойного воспаления лежит реакция между микроорганизмом и организмом человека. К предрасполагающим факторам относят снижение общего или местного иммунитета различного генеза, нарушение целостности тканей и попадание в рану инфекции. Этиологическими причинами могут послужить различные микроорганизмы, к наиболее распространенным относят:
Данный микроорганизм вызывает обширный спектр гнойных заболеваний, сопровождающихся тяжелой интоксикацией. Стафилококки способны вырабатывать устойчивость к антибактериальным препаратам, что может усложнить процесс их лечения. Стафилококковый сепсис часто протекает с очагами отдаленного септического метастазирования.
Также как и стафилококки, стрептококки способны вызывать различные воспалительные гнойные заболевания. Как правило, отдаленные гнойные метастазы не характерны для стрептококкового сепсиса.
Пневмококки и гонококки
также вызывают гнойные инфекции, такие как пневмонии, артриты, уретриты и циститы.
Является представителем кишечной микрофлоры, однако, при определенных условиях она может вызывать гнойные заболевания (холецистит, перитонит и др.) и осложнения. Для кишечной палочки характерна тяжелая интоксикация и лизис пораженных тканей.
Микроб получил свое название за цвет гнойного экссудата. Отличается особой устойчивостью к антибактериальным препаратам.
В ряде случаев инфицирование происходит не изолированной, а смешанной микрофлорой. В таких случаях инфекционный процесс протекает особенно тяжело.
Воспалительные гнойные заболевания
Любая ткань или орган могут быть подвержены гнойному воспалению. Наиболее частым возбудителем воспалительного гнойного процесса является золотистый стафилококк. Данный микроорганизм широко распространен в окружающей среде. В организме человека располагается на коже и слизистых оболочках, не причиняя вреда при условии удовлетворительного состояния здоровья носителя. В случае попадания золотистого стафилококка в рану или снижении иммунных свойств организма, он может вызывать воспалительный процесс, сопровождающийся выделением гнойного экссудата. Воспалительные гнойные заболевания могут быть вызваны и другими видами микроорганизмов (стрептококк, синегнойная палочка, протей, кишечная палочка), однако в силу высокой степени распространенности золотистому стафилококку уделяется особое внимание.
Существуют некоторые факторы, способствующие развитию воспалительных гнойных заболеваний:
Данное заболевание изначально развивается как нарушение углеводного обмена, а заканчивается как тяжелая сосудистая патология. При сахарном диабете возникает снижение иммунных свойств организма на фоне повышенной концентрации глюкозы в крови. Все это является благоприятной средой для роста и развития микроорганизмов, в том числе гноеродных.
Вирус иммунодефицита человека (ВИЧ).
При данном заболевании развивается грубое угнетение иммунных свойств организма, влекущих за собой неспособность организма противостоять патогенной микрофлоре, более того даже изначально непатогенные микроорганизмы способны вызывать воспалительные гнойные осложнения.
Хроническое злоупотребление алкоголем, наркомания.
В результате длительной интоксикации развивается угнетение иммунной системы, нарушение белково-синтетической функции печени, общее истощение. При инъекционной наркомании высока вероятность сопутствующей инфекционной патологии (ВИЧ, гепатиты С и В).
Наличие хронических сопутствующих заболеваний, несоблюдение правил личной гигиены и переохлаждения могут послужить факторами, увеличивающими риски развития воспалительных гнойных заболеваний.
В основе своей воспалительные гнойные заболевания основаны на снижении общего или местного иммунитета. В случае травмы особо опасна анаэробная инфекция. Данные микроорганизмы существуют и размножаются в бескислородных условиях. При попадании в рану, особенно в случае длинного и узкого раневого канала, анаэробные микробы размножаются с образованием гнойного экссудата. Флегмоны, вызванные анаэробной микрофлорой, протекают и поддаются лечению особо тяжело.
По распространенности выделяют 2 основных вида гнойного воспаления: флегмона и абсцесс.
Под флегмоной понимают неограниченное, диффузное распространение гнойного экссудата в тканях. Флегмоны образуют гнойные затеки, могут распространяться по межтканевым пространствам и каналам. Флегмона может являться как осложнением другого воспалительного гнойного заболевания, так и самостоятельной патологией. Флегмоны могут локализоваться как в одной анатомической области, так и распространяться на несколько областей. Например, флегмона бедра может затрагивать голень, стопу.
По характеру развития флегмоны можно выделить 5 разновидностей:
Начальная стадия развития флегмоны, характеризуется острым воспалительным процессом, серозным характером экссудата, инфильтрацией тканей.
Истинно гнойная флегмона.
Экссудат имеет гнойных характер. В результате возникает лизис тканей, вовлекаемых в воспалительный процесс. Гнойная флегмона способна распространяться по клетчаточным пространствам, затрагивая несколько анатомических областей.
Обусловлена присоединением особой гнилостной микрофлоры, активным лизисом и гниением пораженных тканей. Как правило, гнилостные флегмоны протекают на фоне тяжелой интоксикации.
При данной разновидности флегмоны образуются очаги некроза тканей. Некрозы отторгаются и лизируются, образуя обширные раневые поверхности. Течение некротических флегмон тяжелое и требует длительного и комплексного лечения.
Особая форма флегмоны, вызванная анаэробными бактериями. Отличительной особенностью является выделение пузырьков газа из раны, пораженные ткани приобретают серый цвет, характерный неприятный запах.
Последствия флегмон разнообразны и включают всевозможные септические осложнения: вторичные гнойные очаги, тромбофлебиты, менингит, остеомиелит, сепсис и др.
Абсцесс – это отграниченный от окружающих тканей гнойный очаг. Отличительной особенностью абсцесса является наличие пиогенной (производящей гной) мембраны. При помощи такой мембраны организм отграничивает гнойный очаг от окружающих тканей. Наиболее частым возбудителем абсцесса, как и флегмоны, являются золотистый стафилококк. Локализация абсцессов может быть самая разнообразная: в подкожной клетчатке, в полостях организма, в тканях и органах.
Клинически абсцессы протекают как воспалительное заболевание, сопровождающееся лихорадкой, слабостью, повышением уровня лейкоцитов в крови, местными воспалительными реакциями в случае подкожных абсцессов. В случае прорыва абсцесса выделяется в нем содержащийся гной. Исходом прорыва абсцесса могут быть:
- Прорыв в окружающую среду (например, через кожу или бронх). В таком случае возможно дренирование гноя из полости абсцесса и скорое выздоровление пациента.
- Прорыв в полость организма (например, плевральную, брюшную и др.). Такой исход неблагоприятен и приводит к вторичным осложнениям абсцесса.
Существует особый вид абсцесса, называемый «холодный». В отличие от классической клинической картины, сопровождающейся воспалительной реакцией, при «холодном» абсцессе клинические проявления выражены слабо. Такой вид абсцесса характерен для больных туберкулезом и актиномикозом.
Локализация гнойного процесса
Для лечения гнойного процесса необходимо выявить его локализацию. Как уже отмечалось ранее, воспалительные гнойные заболевания могут затрагивать любую анатомическую область организма человека. Чаще всего гнойный процесс развивается в коже и подкожной клетчатке. На коже существуют специфические анатомические образования, такие как волосяные луковицы, потовые и сальные железы, каждые из которых могут быть подвержены воспалительному гнойному процессу.
Довольно часто после переохлаждения или при простудных заболеваниях появляется фурункул. В обиходе данную патологию называют «прыщ» или «чирей». При фурункуле объектом воспалительного гнойного поражения является волосяная луковица. Клинически возникает местная воспалительная реакция, сопровождающаяся покраснением, отеком, повышением температуры в области поражения и болью. В центре фурункула виден волос, окруженный скоплением гноя. Как правило, фурункулы имеют единичный характер и не приводят к общим воспалительным симптомам. Состояние, когда по телу распространены множественные фурункулы называют фурункулез. Иногда фурункул может иметь злокачественное течение, в воспалительный процесс вовлекаются окружающие волосяные луковицы и окружающие ткани. Также возникает общая воспалительная реакция: лихорадка, слабость, головная боль. Такую клиническую ситуацию называют карбункул.
Особое внимание следует уделить локализации фурункулов. Фурункулы располагаются на волосистой поверхности тела, то есть на ладонях и стопах их априори быть не может. Часто люди самостоятельно сдавливают фурункулы, выпуская гной, таким образом происходит самолечение в домашних условиях. В принципе такая мера допустима, однако есть определенные нюансы. Во-первых, человек самостоятельно выдавив фурункул, совершает это на свой страх и риск. Не так редки в практике хирурга гнойного отделения флегмоны, развившиеся после самолечения фурункулов. Во-вторых, фурункулы головы и шеи категорически запрещено выдавливать самостоятельно. Особенно это правило касается фурункулов носогубного треугольника. Все дело в анатомическом строении сосудов головы. После раздавливания фурункула гнойное содержимое может попасть в общий кровоток, образуя септический очаг во внутренних органах, таких как головной мозг или легкие. По этой же причине лица с карбункулами головы и шеи подлежат госпитализации и лечению в условиях стационара.
Еще одно распространенное воспалительное гнойное заболевание – это гидраденит. При данной патологии объектом поражения являются потовые железы. Типичная локализация гидраденита – области подмышек и промежности. Причинами воспаления могут послужить микротравмы кожи после бритья вышеуказанных областей, несоблюдение личной гигиены, снижение иммунитета. Наиболее часто гидраденит развивается в молодом возрасте. Клинически в пораженной области можно выявить все симптомы местного воспаления: болезненность, припухлость, покраснение, инфильтрация и повышение температуры. После возникают гнойные очаги, которые могут сливаться между собой, кожа приобретает характерный вид в виде сосков. Существует даже специфический термин «Сучье вымя», которым характеризуют внешние проявления гидраденита. Действительно визуально картина весьма соответствует данному названию.
Ниже мы рассмотрим наиболее частые локализации гнойного процесса при различных заболеваниях.
Гной в глазах
Иногда случается такая ситуация, что гной выделяется из глаз. При этом он подсыхает, ресницы слипаются, ухудшается зрение. Основных причин, при которых гной в глазах является характерным симптомом, две – это дакриоцистит (воспаление слезного мешка) и конъюнктивит (воспаление конъюнктивы глаза).
Дакриоцистит развивается вследствие нарушения оттока слезной жидкости по слезному каналу, возникает застой слезной жидкости с последующим ее инфицированием и образованием гноя. Клинически заболевание характеризуется отеком области слезного мешка, слезотечением, выходом гноя из слезных протоков. Дакриоцистит может прогрессировать с развитием абсцесса данной области. К дакриоциститу приводят воспалительные процессы области глаза и носовых пазух, ОРВИ, инородные частицы, закупоривающие слезные протоки, травматический фактор. В особую группу классифицируют дакриоцистит новорожденных, развитие которого связано с дефектами развития слезных протоков. Лечение проводится под наблюдением врача, в неосложненных случаях назначают антибактериальные глазные капли, особый массаж области слезного мешка. Правильно выполняемый массаж способствует выходу гнойного содержимого. Врожденный дакриоцистит в ряде случаев требует осуществления зондирования слезных каналов с целью восстановления их проходимости. Осложненный дакриоцистит лечат по всем правилам общей хирургии, комплексно с устранением гнойного очага, восстановлением дренажной функции слезных протоков и назначением антибактериальных средств.
Конъюнктивит развивается вследствие воздействия вирусной, бактериальной инфекции или аллергической реакции. Для гнойного конъюнктивита типична бактериальная природа возникновения. Клинически бактериальный конъюнктивит сопровождается местными воспалительными симптомами: отек и гиперемия слизистой глаза и век, слезотечение, зуд в области глаз, повышенная реакция глаз на свет, образование гнойного экссудата. Основная причина развития заболевания сводится к несоблюдению правил личной гигиены, болеют конъюнктивитом чаще дети. При бактериальном конъюнктивите назначают глазные капли или мази с антибиотиками. Своевременная диагностика и лечение конъюнктивита предотвращает неблагоприятные последствия для зрительной функции глаза. Основным методом профилактики данной патологии является соблюдение личной гигиены, общественных санитарных норм и изоляция подверженных заболеванию лиц.
Заболевания глаз лечит офтальмолог. Именно к этому специалисту необходимо обращаться в случае выявления гноя в глазах.
Гной в горле
Гной в горле может образовываться в результате различных заболеваний. К наиболее частым можно отнести:
- Воспалительные гнойные заболевания носовых пазух (синусит, гайморит и др.). При заболеваниях полости носа и носовых пазух гной попадает в горло в результате стекания гноя в силу естественных анатомических причин.
- Воспалительные гнойные заболевания слизистой горла (фарингит)
- Ангина, или тонзиллит
К общим симптомам заболеваний, приводящих к образованию гноя в горле, относят:
- Наличие гноя в области горла. Гной является отличительной особенностью воспалительных гнойных заболеваний от ряда других патологий, протекающих со сходными симптомами.
- Слабость, головная боль, лихорадка. Являются общими проявлениями протекающего в организме воспалительного процесса.
- Боль или дискомфорт при глотании. Воспалительные заболевания практически всегда протекают на фоне болевого синдрома.
- Отечность в области горла. Отек является местным проявлением воспалительного заболевания.
- Увеличение регионарных лимфатических узлов. Данный симптом характерен для воспалительных заболеваний, особенно гнойных. Иногда пальпация лимфатических узлов сопровождается некоторой болезненностью. После регресса воспалительного процесса, как правило, лимфатические узлы возвращаются к прежним размерам.
Гнойный фарингит является довольно серьезным заболеванием, приводящим к тяжелым последствиям при отсутствии своевременного лечения. Данная патология характеризуется высокой лихорадкой, тяжелым поражением слизистой оболочки горла и прогрессирующим течением. Причины гнойного фарингита типичны, как и для всего спектра гнойных заболеваний, и сводятся к наличию инфекционного агента на фоне сниженного иммунитета. Курение, переохлаждение, плохая экологическая обстановка могут усугублять течение фарингита. Для успешного лечения гнойного фарингита необходим комплексный подход. Диагностика заболевания требует отличать гнойный фарингит от скарлатины, ангины, дифтерии и кори. Необходимо устранить очаг распространения гнойного процесса, подобрать действенные антибиотики, осуществлять адекватную симптоматическую терапию. Полоскания горла и ингаляции широко применяются при данном заболевании.
Гной в десне
Гной в десне может образовываться при парадонтальном абсцессе. Само понятие абсцесс мы уже разобрали, а термин «пародонтальный» означает его локализацию – возле зубов, на десне. К пародонтальному абсцессу приводят осложненные воспалительные заболевания полости рта: гингивит, пародонтит и др., травматическое повреждение десны (зубной щеткой или зубным протезом). Зуб, пораженный кариесом, также может являться причиной образования гноя в десне.
К основным симптомам пародонтального абсцесса относят:
- Болезненность десен во время приема пищи
- Повышенная кровоточивость десен
- Выявление гноя в десне, его выделение при нажатии на десну
- При прогрессировании заболевания присоединяются местные и общие признаки воспалительного процесса.
- Увеличивается шаткость зубов, расположенных рядом с абсцессом.
Диагностикой и лечением пародонтального абсцесса занимается врач стоматолог, именно к этому специалисту необходимо обращаться в случае выявления гноя в десне. Лечение будет сводиться к вскрытию абсцесса, его санации и назначению антибактериальных и противовоспалительных средств. К профилактическим мерам при данном заболевании можно отнести адекватную гигиену полости рта, периодическое плановое посещение стоматолога, борьбу с вредными привычками (такими как употребление алкоголя и курение).
Гной в ухе
Гнойный отит является основной причиной возникновения гноя в ухе. В зависимости от анатомической локализации выделяют следующие разновидности отита:
- Наружный. В воспалительный процесс вовлекаются наружные образования уха до барабанной перепонки.
- Средний. Воспалительный процесс локализован в области среднего уха, в него вовлечены слуховые косточки, евстахиева труба и собственно полость среднего уха. Инфицирование осуществляется по евстахиевой трубе, реже через поврежденную барабанную перепонку, травматическим или гематогенным путем.
- Внутренний. Данный тип отита, как правило, является осложнением и прогрессированием среднего отита, когда воспалительный процесс переходит на область внутреннего уха.
Наиболее распространен и клинически значим гнойный отит среднего уха. Данное заболевание сопровождается следующими симптомами:
- Боль. Локализация боли типична в области уха на пораженной стороне. Интенсивность боли достаточно высока, и она доставляет пациенту массу неудобств.
- Нарушение слуха. Снижается качество слуха на пораженной стороне, сопутствует шум в ухе, не проходящее чувство заложенности уха.
- Симптомы интоксикации. Слабость, головная боль, лихорадка
- После образования достаточного количества гнойного экссудата происходит перфорация (нарушение целостности) барабанной перепонки с выходом гноя во внешнюю среду
В развитии гнойного отита среднего уха выделяют следующие стадии:
- Доперфоративная. На этом этапе на первое место в клиническом течении заболевание выходят симптомы местной и общей воспалительной реакции: высокая лихорадка, ухудшение самочувствия, ярко выраженный болевой синдром, нарушение качества слуха. Происходит образование гнойного экссудата.
- Перфоративная. Возникает нарушение целостности барабанной перепонки, гной выходит из полости среднего уха во внешнюю среду. Происходит постепенный регресс симптомов воспаления, уменьшается боль и лихорадка.
- Репарация. Происходит очищение среднего уха от гнойного содержимого, восстановление целостности барабанной перепонки, постепенное восстановление остроты слуха.
Надо понимать, что подобные стадии не всегда описывают реальную клиническую картину. Гнойная инфекция может распространяться на внутреннее ухо, приводя к тяжелым последствиям, перфорация барабанной перепонки может не наступить и воспалительное гнойное заболевание перейдет тогда в хроническую форму. Поэтому при признаках развивающегося отита следует не медлить с обращением за медицинской помощью.
Гнойный отит приводит к развитию следующих осложнений:
- Снижение слуха, при запущенном гнойном отите может произойти утрата слуховой функции
- Переход острого отита в хроническую фазу
- Нарушение целостности слухового аппарата: разрыв барабанной перепонки, лизис слуховых костей
- Распространение гнойной инфекции на кости черепа, внутреннее ухо, оболочки головного мозга
Гной из носа
Следующие заболевания наиболее часто приводят к выделению гноя из носа:
- Гнойный ринит – воспаление слизистой оболочки носа, сопровождающееся появлением отделяемого из носа с примесью гноя.
- Гнойный синусит – воспаление носовых пазух, скопление и выделение из них гнойного содержимого.
- Фурункул
Ринит, или насморк, развивается вследствие воспалительной реакции слизистой оболочки носа. Причины ринита разнообразны: вирусы, бактерии, аллергическая реакция и др. Слизистая оболочка носа вовлекается в процесс воспаления, отекает, эпителием выделяется слизистый секрет (сопли). В случае затяжного и осложненного течения ринита на фоне сниженного иммунитета может развиться гнойный ринит с выделением гноя из носа. Основной симптом гнойного ринита – это наличие гноя в слизистых выделениях из носа. Также заложен нос, слизистая отечна, симптомы интоксикации (головная боль, лихорадка, слабость). С лечением гнойного ринита лучше не затягивать и сразу обращаться к специалисту. Лечением заболеваний носа занимается врач оториноларинголог, или ЛОР. Гнойный ринит может повлечь за собой ряд осложнений, таких как: атрофия слизистой оболочки полости носа, распространение гнойной инфекции на соседние анатомические области. Лечение будет включать в себя назначение антибактериальных, противовоспалительных препаратов, промывание полости носа растворами антисептиков, местные сосудосуживающие средства.
Течение синусита также может сопровождаться гнойными выделениями. Синуситом называют воспалительный процесс в носовых пазухах. Для гнойного синусита характерны следующие симптомы:
- Выделение слизисто-гнойного секрета из носа
- Болевой синдром, включающий головную, зубную, боль
- Дискомфорт в области лица
- Симптомы интоксикации: слабость, лихорадка
В зависимости от локализации синуситы подразделяют на следующие типы:
- Воспаление лобных пазух – фронтит
- Воспаление пазух верхней челюсти – гайморит
- Воспаление пазухи клиновидной кости – сфеноидит
- Воспаление пазухи решетчатой кости – этмоидит
В воспалительный процесс могут быть вовлечены сразу несколько носовых пазух. Существует даже термин «пансинусит», когда в воспалительный процесс вовлечены все указанные пазухи носа.
Лечение гнойного синусита должно быть комплексным и направленным на:
- Борьбу с инфекцией и препятствованию ее распространению
- Борьбу с воспалением
- Разжижение и выведение скопившегося слизисто-гнойного секрета
- Регресс отека и восстановление проходимости носовой полости и носовых пазух
- Улучшение общих и местных иммунных процессов
Фурункулы могут локализоваться в носу, поскольку в преддверии носа существуют волосяные фолликулы. Выделение гноя из носа при фурункулах носит эпизодический характер при вскрытии гнойного очага. Лечение фурункула носа аналогично таковому при фурункуле любой другой локализации.
Гной на пальце
Довольно часто в хирургической практике попадаются пациенты с гнойным поражением пальца. Возникновение гноя на пальце называется «панариций». Гной на пальце образуется под влиянием повреждающих факторов и присоединения бактериальной инфекции. Повреждающим фактором может быть травма, порез, заноза, прокол иглой, вросший ноготь, мозоль и др. Панариций на пальцах рук наиболее часто развивается у людей, чья рабочая деятельность связана с ручным трудом. Панариций на пальцах ног наиболее часто связан с вросшим ногтем, ношением неудобной обуви. Сахарный диабет и иммуннодефицитные состояния усугубляют течение панарициев.
Существуют различные виды панарициев в зависимости от локализации:
- Кожный – гнойный процесс локализован в коже. Внешне выглядит как пузырек с гнойным содержимым. При вскрытии выделяется некоторое количество гноя. При прогрессировании гнойный процесс может переходить на более глубокие слои пальца.
- Подкожный – гнойный процесс локализован в подкожной клетчатке. Пораженный палец отечен, выражен болевой синдром. Изначально подкожный панариций возникает при попадании инфекции под кожу, например, при уколе иглой. Самостоятельное вскрытие подкожного панариция наружу затруднительно, поскольку кожа пальца достаточно плотная и распространение гнойного процесса часто происходит вглубь тканей.
- Сухожильный – гнойный процесс затрагивает сухожилие пальца и окружающие ткани. Сухожильный панариций охватывает весь палец, гнойный процесс легко распространяется на кисть с формированием флегмоны. Боль и отек пальца резко выражены, функции кисти грубо нарушены.
- Суставной – в гнойный процесс вовлечен сустав пальца. Функция пораженного сустава нарушена, выражен болевой синдром. Суставной панариций встречается не так часто, возникает либо при прямой травме сустава или как осложнение уже существующего около сустава панариция.
- Паронихия – гнойный процесс затрагивает околоногтевой валик. К появлению данного вида панариция приводят микротравмы околоногтевой области.
- Подногтевой - гнойный процесс расположен под ногтевой пластиной. Причиной, как правило, является заноза или игла, попавшая под ноготь.
- Костный – гнойный процесс распространяется на кость. Развивается при переломах костей пальца или при распространении инфекции вглубь пальца.
Симптомами панариция являются боль, отек пальца, увеличение регионарных лимфоузлов, общая или местная воспалительная реакция, при тяжелых формах панарициев происходит утрата функции пальца и кисти.
К осложнениям панариция можно отнести распространение гнойной инфекции на более глубоко лежащие ткани пальца, кисти с формированием флегмон, сепсис и связанные с сепсисом вторичные осложнения.
Лечение панарициев при кожной локализации и начальных стадиях возможно при помощи консервативных средств, однако при глубокой локализации и распространенном характере заболевания необходимо осуществлять хирургическое вскрытие панариция с эвакуацией гнойного содержимого и санацией очага инфекции.
Профилактика панарициев состоит в соблюдении личной гигиены, ношении удобной обуви, соблюдении правил безопасности на производстве, предупреждении травматического повреждения пальцев.
Гной на ноге
Гной на ноге может образовываться в виде абсцессов, флегмон, фурункулов, карбункулов, панарициев и т. п. Развитию гнойного процесса на нижних конечностях способствуют сопутствующие факторы:
- ВИЧ, сахарный диабет и другая патология, снижающая общий иммунитет организма.
- Патология сосудов ног, например, облитерирующий атеросклероз, при котором нарушается кровоснабжение дистальных отделов нижних конечностей, способствует развитию воспалительных гнойных заболеваний и даже гангрены.
- Переохлаждение. Нижние конечности особо уязвимы к состоянию переохлаждения. Длительные периоды переохлаждения могут привести к отморожению дистальных отделов нижних конечностей.
- Несоблюдение личной гигиены. Ноги необходимо содержать в чистоте и сухости.
- Ношение неудобной обуви может приводить к микротравмам и мозолям стоп. Также неудобная обувь может провоцировать возникновение вросшего ногтя.
- Травматическое повреждение нижних конечностей.
- Самолечение уже развившихся гнойных воспалительных процессов, например, фурункулов.
Лечение заболеваний, сопровождающихся появлением гноя на ноге, не следует осуществлять самостоятельно. Порой для лечения такой патологии требуется комплексный подход. Необходимо не только выявить и санировать сам гнойный очаг, но и выявить причину его возникновения, скорректировать сопутствующую патологию, осуществить профилактику возможных осложнений.
Миндалины в гною
Миндалины в гною – это один из главных симптомов, с которым обращаются больные тонзиллитом к врачу. Миндалины сами по себе выполняют иммунную роль, защищая организм от попадающей в него инфекции. Иногда происходит воспаление миндалин, которое называют «тонзиллит». Выделяют острый тонзиллит, или ангину, и хронический тонзиллит.
При ангине возникает острый воспалительный процесс, сопровождающийся болью в области горла, усиливающейся при глотании, проявлениями общей воспалительной реакции, лихорадкой, слабостью, увеличением близлежащих лимфатических узлов. Место ангина проявляется отеком и покраснением миндалин. На миндалинах может быть налет, специфичный для разных форм ангины. Миндалины в гною – характерный симптом лакунарной ангины, протекающей с образованием гнойного экссудата. При лакунарной ангине назначают антибактериальные препараты. Также гной характерен для флегмонозной ангины, при которой в клетчатке возле миндалины формируется гнойный очаг (абсцесс). Такая форма ангины требует вскрытия и санации полости абсцесса, назначения комплексной антибактериальной терапии.
Хронический тонзиллит может быть исходом недостаточно эффективного лечения ангины. К местным признакам хронического тонзиллита относят:
- Увеличение регионарных лимфатических узлов
- Гной, расположенный в лакунах миндалин
- Отечность и увеличение миндалин
- Между небными дужками и тканью миндалин могут образовываться спайки
- Ткань миндалин приобретет уплотненную консистенцию
Хронический тонзиллит может приводить к рецидиву ангин. Лечение хронического тонзиллита может быть консервативным (промывание растворами антисептиков, ингаляции, антибиотики и др.) и оперативным. Когда консервативные меры не приносят должного результата, выполняют удаление миндалин (тонзилэктомия).
Диагностика воспалительных гнойных заболеваний
В диагностике воспалительных гнойных заболеваний ведущую роль играет обнаружение факта наличия гноя. Если в результате воспалительной реакции в пораженной области начинает образовываться гной, то это неблагоприятный признак. Как правило, большинство воспалительных реакций протекает без гнойных осложнений. Иногда гной образуется, но его эвакуация из гнойного очага не затруднена, и воспалительный процесс завершается после очищения раны от гноя, так происходит, например, после вскрытия фурункула, кожного панариция. Диагностика заболевания здесь очевидна и наличие гноя говорит именно о воспалительном гнойном процессе. Иная ситуация складывается в случае подкожной, или более глубокой, локализации очага гнойного воспаления. Тогда первично оценить воспалительный характер заболевания можно по косвенным признакам: лихорадке, картине интоксикации, болевому синдрому, повышению уровня лейкоцитов крови. Весьма полезными окажутся методы лучевой диагностики и ультразвуковое исследование. Данные методы помогут выявить локализацию очага гнойного воспаления, оценить его величину и объем. Основным завершающим этапом диагностики будет пункция из гнойного очага (абсцесса). Если в пункции получен гной, то воспалительный гнойный процесс в таком случае очевиден.
Запах гноя
Говорить о запахе гноя можно долго и обстоятельно. Однако текст, который мы читаем, не способен в полной мере передать запах гноя. Конечно, для каждого возбудителя запах специфичен, запах гноя при стафилококковой инфекции отличается от запаха гноя при синегнойной палочке. В то же время каждый человек ощущает запах по-разному, чувство запаха довольно субъективно и описание одного и того же запаха у разных людей может отличаться. Запах гной имеет и довольно не приятный, этот запах формируется вследствие разложения клеток и тканей в очаге гнойной инфекции. Тот, кто когда-либо сталкивался с гноем, не забудет, чем он пахнет. Чтобы ощутить запах гноя в полной мере, необходимо поработать в перевязочном кабинете гнойного отделения хирургического стационара.
Как определить, что идет гной
Определить тот факт, что идет гной довольно просто. Если на фоне воспалительного процесса возникает мутное отделяемое, зачастую с резким запахом, вязкой консистенции, иногда с желтоватым или зеленоватым оттенком, то, скорее всего, это гной. В ряде случаев выделение гноя происходит обильно, например, при вскрывшемся через бронх абсцессе легкого. При единичном фурункуле идет гной в незначительном количестве. Если человек сталкивается с тем, что из раны идет гной, то это повод для обращения за медицинской помощью. Выделение гноя говорит об активной инфекции в ране, которая требует квалифицированного медицинского лечения.
Гной. Лечение
Еще со времен античности существует аксиома для лечения гнойных процессов: «Ubi pus, ibi evacua». В переводе на русский язык фраза означает следующее: «где гной, там очищай». В настоящее время данное правило остается первоочередным в лечении воспалительных гнойных заболеваний. Если существует гнойный очаг, что он должен быть устранен, гной необходимо удалить из тела пациента и лишь после этого возможно выздоровление. Способы лечения воспалительных гнойных заболеваний могут отличаться в зависимости от характера заболевания и его локализации. Если гнойный очаг представлен абсцессом или флегмоной мягких тканей, то лечение осуществляется хирургическим путем. Если гнойный процесс представлен в виде фурункула носогубного треугольника, то лечить его необходимо консервативно. В лечении гнойных ран широко зарекомендовали себя местные антисептики, препараты на основе йода, марганца, гипертонические солевые растворы, антибактериальные мази. Применение антибиотиков при гнойной инфекции приобрело массовый характер. Данные препараты доказали свою эффективность, однако назначением курса антибиотикотерапии занимается лечащий врач. Не следует заниматься самолечением, если дело касается гнойной инфекции.
Мазь, вытягивающая гной
Существуют различные мази, вытягивающие гной. Они достаточно широко используются при лечении воспалительных гнойных заболеваний. Начать, пожалуй, следует с мази Вишневского. В настоящее время она имеет больше исторический интерес, однако еще встречаются случаи ее использования. Активными веществами в данной мази являются деготь, ксероформ, масло касторовое. Мазь широко использовалась во время Великой Отечественной войны и в послевоенное время, как альтернатива антибактериальным препаратам. Лечебный эффект мази достаточно низкий и в настоящее время она в гнойной хирургии практически не используется. Мази с антибиотиками (левомеколь, эритромициновая, банеоцин и др.) в настоящее время находят широкое применение в лечении гнойных ран. Активное подавление бактерий в ране способствует скорейшему ее заживлению и предотвращению распространению гнойной инфекции. Мази, вытягивающие гной, в состав которых входит антибиотик следует использовать после консультации врача, самостоятельно их использовать не рекомендуется. К мазям, вытягивающим гной и применяемым при гнойной инфекции, также относят ихтиоловую, серную, стрептоцидовую мази.
Гной. Как лечить консервативно
Воспалительные гнойные заболевания, такие как фурункулы, кожные панариции, возможно лечить консервативно (без операции). Для этого местно используются мази, растворы антисептиков, гипертонический солевой раствор, процедуры физиотерапии. Общее лечение воспалительных гнойных заболеваний подразумевает применение антибиотиков, противовоспалительных препаратов, проведение детоксикационной и симптоматической терапии. Консервативная терапия дополняет и закрепляет результат оперативного удаления гнойного содержимого из раны. Развившиеся воспалительные заболевания лучше всего поддаются консервативному лечению в начальной стадии развития. Гнойные осложнения, как правило, развиваются в исходе воспалительного процесса. Не следует заниматься самолечением воспалительных заболеваний, поскольку любой воспалительный процесс может осложниться гнойным процессом, что только усугубит тяжесть заболевания.
Гной. Как лечить оперативно
Оперативное лечение гнойных заболеваний подразумевает удаление гноя из раны, дренирование и санацию очага инфекции. Зачастую вскрытие подкожных абсцессов производят под местной анестезией в условиях перевязочного кабинета. В случае обширного распространения гнойной инфекции, глубокой или труднодоступной локализации очага инфекции применяют наркоз. После оперативного вскрытия абсцесса или флегмоны удаляют скопившийся там гной, выявляют гнойные затеки, санируют рану при помощи антисептиков. Гнойные раны не ушивают после вскрытия и оставляют открытыми до полного их очищения и появления грануляций. После очищения раны от гноя ее края стягивают хирургическими швами. В случае некроза тканей в очаге гнойной инфекции производят иссечение омертвевших участков. Консервативное лечение всегда дополняет оперативное и способствует скорейшему выздоровлению пациента.
Способы удаления гноя
Существуют 2 способа удаления гноя:
Созревший гнойник может самопроизвольно опорожнить содержимое во внешнюю среду, например при фурункуле, либо в ткани и полости организма, например при абсцессе легкого, брюшной полости.
При помощи хирургического вмешательства можно контролируемо осуществить вскрытие гнойника, удалить скопившийся гной, санировать рану. Контролируемое врачом лечение гнойных ран способствует исцелению пациента и препятствует возникновению рецидивов гнойной инфекции.
Реабилитация после гнойных заболеваний
Как правило, после удаления гноя из раны происходит выздоровление пациента. Ежедневные перевязки с использованием антибактериальных и антисептических препаратов способствуют очищению раны от гноя и ее заживлению. В случае перенесенной тяжелой гнойной инфекции пациенту для скорейшей реабилитации показано достаточное питание, богатое белками, лечебная физкультура, дыхательная гимнастика. Для профилактики гнойной инфекции необходимо соблюдать личную гигиену и не затягивать с посещением врача в случае развившегося воспалительного процесса.
У меня,в области подбородка и на голове, постоянно появляются гнойники. На голове 2-3 см. на подбородке поменьше. Что делать,подскажите,кому обратится.
В детстве, лет до восьми у меня часто по всему телу возникали гнойнички, даже пара шрамов осталось. И меня лечили вишневской мазью, и все. Знали бы мои родители полную информацию об этом заболевании, может вылечили бы. Может из-за этого я часто простужаюсь до сих пор. Печально..
Очень познавательная статья. С гноем шутить нельзя. Нужно принимать меры сразу чтобы избежать заражения.
У мамы сахарный диабет, бывают гнойные раны, спасает мазь левомеколь.
У меня сахарный диабет, а он является одним из факторов, который способствует развитию воспалительных гнойных заболеваний. Буду более внимателен к своему здоровью.
Лечение заболеваний, сопровождающихся появлением гноя на ноге, не следует осуществлять самостоятельно, ведь в случае не правильно лечения, это может грозить серьезными последствиями!
Из этой статьи я узнала, что К образованию гноя приводит воспалительный процесс. По своей сути возникающая защитная реакция организма на попавшую в него инфекцию является естественной. Образование гноя является исходом такого воспаления.
мне мама всегда запрещала душить гной, она говорила, что это лейкоциты нашего тела
Интересная статья для меня лично много полезных советов по дезенфекции при возникновении гноя тем более с таким явлением может столкнуться каждый.
у меня за всю жизнь гной был только в горле при ангине, страшно подумать, что это может быть в глазу
У мужа был гидраденит. Пыталась лечить его сама мазью Вишневского, но ничего не вышла. Пришлось к хирургу обратиться. Прямо в поликлинике сделали эту операцию, очень быстро и безболезненно. Главное вовремя обратиться к специалисту.
Проблема поднятая в статье серьезна. В не далеком прошлом не правильно удаленный фурункул приводил дахе к заражению крови.
С гнойниками расстался в юности, да в подростковом возрасте это проблема, почти трагедия.
Гнойные нарывы не приятны. Хорошо что есть мазь Вишневского - дешево и действенно.
Гной изначально нужно вытянуть из раны, можно с помощью мазей, рана сразу начнет заживать.
Более информационной статьи не находила по данной теме.
Я знаю, что появление гноя-это реакция организма на проникновение микроорганизмов. Благодаря статье, узнала причины появления, где локализуется гной и как лечить. А мазь Вишневского действительно помогает. Полезная статья.
С моими тремя сыновьями, пока они росли, мы прошли и через раны, порезы, ссадины, царапины, ожоги. Загноение ран тоже было, спасались всегда Вишневским.
Жидкость которую нужно обязательно удалять из организма, без удаления гноя не может идти речи о заживлении ран и выздоровлении органов человека. Спасибо бактерицидным мазям они в этом деле хорошие помощники.
Я не знаю ни одного факта пользы гноя, но прочитав статью стало местами жутковато - это смертельно опасная жидкость.
Хорошо, что статью прочитал, а то до сих пор мазью вишневского пользовался.
очень часто у меня бывают черяки,здесь узнала что нужно предпринимать
Очень полезная статья. Много чего узнала для себя.
- Проверьте свои симптомы;
- Узнайте о возможных заболеваниях;
- Предупредите болезнь.
Проверить симптомы
- База вопросов и ответов;