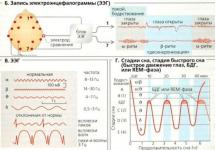
Гипоталамо-гипофизарное ожирение возникает при поражении гипоталамуса и сопровождается нарушением гипоталамических и гипофизарных функций, которые обусловливают клинические проявления заболевания..
Этиология.
Поражение гипоталамуса, приводящее к гипоталамо-гипофизарному ожирению, могут вызывать
- - Инфекции;
- - Интоксикации;
- - Метастазы злокачественных опухолей;
- - Черепно-мозговые травмы;
- - Опухоли.
Патогенез.
- - Поражения ядер задней части гипоталамуса (вентромедиальных и вентролатеральных), которые регулируют аппетит;
- - Гиперинсулинемия и инсулинорезистентность приводят к усилению аппетита;
- - Увеличение уровня опиоидных пептидов приводит к усилению аппетита;
- - Нарушение гипоталамических и гипофизарных функций, изменение в нейрогуморальной регуляции желудочно-кишечных гормонов мобилизует углеводы, способствует утилизации глюкозы, тормозит липолиз, активирует липогенез.
Отдельные формы гипоталамического ожирения.
- - Адипозо-генитальная дистрофия (болезнь Пехкранца-Бабинского-Фрелиха). Отложение жира по "женскому типу", гипогенитализм; иногда признаки диффузных или очаговых поражений ЦНС, плоскостопие, преходящий несахарный диабет.
- - Прогрессирующая липодистрофия (болезнь Барракера-Симондса). Чрезмерное или нормальное отложение жира в области нижней части тела, атрофия верхней части.
- - Синдром Лоренса-Муна-Барде-Бидля. Ожирение, гипогенитализм, задержка роста, полидактилия, пигментный ретинит.
- - Синдром Морганьи-Мореля-Стюарта. Ожирение, гирсутизм, гипергликемия, артериальная гипертензия, утолщение внутренней пластинки лобной кости.
- - Мучительный липоматоз (болезнь Деркума). Наличие болезненных жировых узлов на фоне генерализованного ожирения, или на фоне нормальной массы.
Частота клинических признаков у больных ожирением.
|
Клинические признаки |
Алиментарно-конституциональное ожирение % |
Гипоталамо-гипофизарное ожирение % |
| Боль в области сердца | ||
| Сердцебиение | ||
| Одышка | ||
| Общая слабость | ||
| Жажда | ||
| Половые расстройства | ||
| Боль в правом подреберье | ||
| Боль в животе | ||
| Сухость во рту | ||
| Боль в суставах | ||
| Головная боль | ||
| Головокружение | ||
| Раздражительность | ||
| Ухудшение памяти | ||
| Отёки ног | 16 |
При поражении внутренних органов может развиваться гипоталамическое ожирение, которое еще называют гипофизарным. Скопление жира сосредоточено в области живота и бедер, а избавиться от такого «спасательного круга» не так просто. Если своевременно не определена этиология ожирения и не устранен провоцирующий фактор, коррекция избыточного веса осложнена. Задача врача и гормональных препаратов – урегулировать жировой обмен.
Что такое гипоталамическое ожирение
Ожирение называется гипоталамо-гипофизарным, сопровождается обширными поражениями органов ЦНС с гипоталамусом. Это осложнение хронических болезней нервной системы, когда фигура за короткие сроки приобретает тучность. Жир появляется на животе (формируется «фартук»), на бедрах и ягодицах. Патологический процесс сопровождается гипоталамическим синдромом, по которому можно установить поражения головного мозга. Гормональное ожирение чаще прогрессирует у женщин, может стать основной причиной бесплодия.
Причины
Эндокринное ожирение связано с патологиями эндокринной системы, как вариант – щитовидной железы. Гипоталамическое – спровоцировано нарушением гормонов гипофиза и гипоталамуса. Определяют последний диагноз при установке связи избыточного отложения жира и дисфункции основных структур головного мозга. Интенсивное прибавление массы тела обусловлено перееданием (алиментарный фактор) и серьезными внутренними заболеваниями. В данном случае речь идет о таких патологических процессах и диагнозах:
- вирусная и хроническая инфекция;
- рецидивирующий тонзиллит, синусит, гайморит, фронтит;
- травмы черепа;
- общая интоксикация организма;
- избыток пищевых углеводов в рационе;
- внутренние кровоизлияния;
- опухоли мозга.
Формы гипоталамического ожирения
Прежде чем обеспечить медикаментозно регуляцию аппетита, требуется достоверно определить разновидность патологического процесса. Существует несколько классификаций, которые врачи задействуют для постановки окончательного диагноза. Например, по типу болезни Иценко – Кушинга ожирение гипоталамического типа возникает у лиц с 12 лет и до 35, сопровождается следующими переменами организма:
- отложение жира в зоне лица, живота, шеи при худых конечностях;
- сухость, шероховатость, мраморность, гиперемия кожных покровов;
- нарушение вегетативно-сосудистой регуляции;
- артериальная гипертония.
Болезнь по типу адипозогенитальной дистрофии развивается на форме черепно-мозговых травм, сопровождается такой симптоматикой:
- тучность и отставание развития полового аппарата;
- тяжелые органические поражения головного мозга;
- избыточная секреция гормонов гипофиза.
Ожирение гипоталамическое по типу болезни Барракер – Симонса чаще развивается у девочек-подростков и взрослых женщин с обширными поражениями головного мозга ревматической природы. Симптомы следующие:
- отложение жира в нижних отделах корпуса (живот, бедра);
- верхняя часть корпуса без изменений;
- стрии по телу полностью отсутствуют.
Нарушенному метаболизму в патогенезе может предшествовать ожирение гипоталамическое по смешанному типу. Симптомы таковы:
- ожирение в области таза, живота и груди;
- нарушения кожи в виде очевидных растяжек;
- нарушенный водный баланс, сниженный процесс диуреза.
Симптомы
Характерный недуг сопровождается систематическими нарушениями пищевого баланса, имеет место алиментарный фактор. Однако это не все видимые симптомы, которые снижают качество жизни клинического больного. Обратить внимание рекомендуется на такие перемены в общем самочувствии и внешнем виде:
- отсутствие снижения веса даже на строгой диете;
- постоянное чувство голода, повышенный аппетит;
- присутствие нейроэндокринных нарушений;
- учащающиеся приступы мигрени;
- темные или розовые растяжки на коже;
- тучность, повышенная отечность;
- повышенная утомляемость;
- невыносимое чувство жажды.
Отложение подкожного жира
При ожирении гипоталамическом наблюдается стремительная прибавка в весе, например, за 2 года пациент может поправиться на 20-30 кг. Не стоит исключать наследственных предпосылок, однако указанное заболевание больше считается приобретенным. Жир по телу распространяется неравномерно, очаги его локализации полностью зависят от разновидности гипоталамического недуга:
- При болезни Симмондса-Глинского, свойственной молодым женщинам, отложение жира собирается в нижней половине корпуса – на бедрах, ногах по типу «галифе».
- Аутироглюкозное ожирение является аналогом диэнцефального ожирения, сопровождается скоплением жира в животе и бедрах, проявляются идентичные гипотиреозу симптомы.
- Диспластическое ожирение по гипоталамическому типу связано с нарушенным гликолитическим циклом обмена. Отложение жира преобладает в верхней части тела при истончении нижних конечностей.

Клинические особенности
Ожирение гипоталамического типа возникает в женском организме при нарушениях менструального цикла, что свидетельствует о прогрессирующем гормональном дисбалансе, хронических заболеваниях по-женски. Это не единственное проявление характерного недуга, которое требует исключительно дифференциальной диагностики. Общие симптомы заболевания представлены ниже:
- хроническая бессонница;
- систематические приступы мигрени;
- склонность к задержке воды в тканях (повышенная отечность);
- мышечная слабость;
- одышка, нарушение сердечного ритма;
- замедление полового созревания;
- повышение артериального давления.
Диагностика
Определить наличие патологии и ее характер можно после лабораторного исследования крови на сахар. Преобладающий показатель инсулина отражает клиническую картину, способствует выявлению основного провоцирующего фактора ожирения гипоталамического. При постановке окончательного диагноза врач отталкивается от данных анамнеза, специфики распределения жировых масс, клинических и лабораторных признаков поражения эндокринных желез. По результатам анализов отмечается высокая концентрация липидов и кортикостероидов в крови, повышенная экскреция 17-ОКС с мочой.
Лечение гипоталамического ожирения
Поскольку характерный недуг подразумевает гормональные нарушения, основой интенсивной терапии становится заместительная терапия длительным курсом. Суточные дозы синтетических гормонов врач рекомендует индивидуально, исходя из специфики организма и весовой категории пациента, при этом дополнительно назначает лечебную диету и витамины для применения перорально.
Медикаментозное лечение
Назначение медицинских препаратов полностью зависит от патогенного фактора, который как раз и спровоцировал ожирение гипоталамическое. Пройти предстоит не один лечащий курс, а некоторые пациенты находятся на пожизненном лечении при участии индивидуальной коррекции питания. Вот основные фармакологические группы:
- Анаболические стероиды и глютаминовая кислота улучшают белковый обмен, предотвращают распад тканевых белков.
- Препараты, снижающие содержание холестерина, нормализуют системный кровоток, повышают проницаемость сосудов. Это Липокаин, Петамифен, Метионин;
- Витамины группы В симулируют обмен веществ на клеточном уровне, обеспечивают интенсивное питание тканей.

Гормональная терапия
При прогрессирующем гипотиреозе обязательно назначение тиреоидных гормонов, при гипогонадизме врачи рекомендуют половые гормоны. Когда причиной ожирения гипоталамического является хронический сахарный диабет, основой консервативного лечения становятся бигуаниды (Адебит, Глюкофаж). Заместительная циклическая терапия включает применение эстрогенов, прогестерона, хориогонина, уместна при гормональной недостаточности.
Диета
При таком заболевании пациенту требуется сократить потребление сахара и соли, регулярно устраивать разгрузочные дни. Допустимая суточная калорийность блюд – 1200–1800 Ккал. обязательно присутствие растительной клетчатки, натуральных антиоксидантов и продуктов с витаминами группы В. Запрещены консерванты, кондитерские изделия, сладости.
Хирургическое лечение
Радикальным методом интенсивной терапии является лучевая терапия, уместная при заболевании по типу болезни Иценко – Кушинга с обменно-гормональным дисбалансом. Пациент находится в стационаре, до наступления положительной динамики остается под врачебным контролем. При остальных видах ожирения гипоталамического такой метод лечения неэффективный.
Видео
Избыточный вес - это всегда лишняя нагрузка на организм, неприятный внешний вид и физическое состояние. Причин ожирения много. Одним из типов ожирения является гипофизарное. Часто оно бывает у людей молодого возраста, которые очень мало двигаются и неправильно питаются.
Гипофизарное ожирение - заболевание, происхождение которого связано с нарушениями регуляции гипоталамо-гипофизарной системы. Оно сопровождается рядом симптомов, мешающих человеку нормально жить (нарушение сна, постоянная усталость). Заболевание чревато серьезными осложнениями для здоровья. Нельзя допускать прогрессирования ожирения, важно предпринять все необходимые меры, чтобы сбросить вес.
Причины развития патологии

Возникновение гипофизарного ожирения возможно при нарушениях в . Дело в том, что они отвечают не только за эмоции, регуляцию температуры, но и является одним из регуляторов работы эндокринной системы. Одной из самых важных желез является гипофиз, который находится в тесной взаимосвязи с гипоталамусом.
Многие исследования доказывают, что чаще толчком развития гипофизарного ожирения становится нарушение ядер гипоталамуса, отвечающих за аппетит. При дисфункции центра пищевого поведения происходят нарушения в питании - человек начинает принимать пищу выше положенной нормы, а впоследствии - набирать лишний вес.
Вызвать нарушения в гипоталамо-гипофизарной системе могут:
- поражение вирусными и бактериальными инфекциями;
- травмы головы;
- кровоизлияния в мозг;
- опухолевые образования.
Главную предопределяющую роль развития заболевания играют семейные пищевые привычки. Гипофизарным ожирением страдает около 1/3 молодых людей 12-35 лет с избыточным весом.
Виды гипофизарного ожирения
Гипофизарное ожирение может протекать в нескольких формах:
- Болезнь Деркума - появляются болезненные жировые узлы на фоне генерализованного ожирения или нормального веса.
- болезнь Барракер - Симонса. Жир начинает откладываться на животе и на ногах. Верхняя часть туловища практически остается не видоизмененной. Данной форме патологии чаще подвержены молодые девушки.
- Адинозо-генитальная дистрофия - нарастание массы тела происходит «по женскому типу». Кроме этого, происходит задержка в половом развитии.
- Смешанная форма ожирения объединяет в себе признаки разных типов ожирения, характеризуется относительно равномерным отложением жира. Происходит задержка жидкости в организме, что вызывает уменьшение количества выделяемой мочи.
Характерная симптоматика

Больные часто жалуются на:
- головные и сердечные боли;
- одышку;
- сильную жажду;
- общую слабость.
В патологический процесс вовлекается поджелудочная железа, происходит нарушение синтеза . Впоследствии это часто становится одним из последствий - .
Обратите внимание! При гипофизарном ожирении жировые отложения преимущественно локализуются в ягодицах, бедрах, внизу живота. На коже заметны розовые стрии. Наблюдается задержка в развитии, недоразвитость органов половой системы.
Последствия и осложнения
Гипофизарное ожирение, если его вовремя не остановить, всегда приводит к развитию ряда осложнений:
- устойчивая артериальная гипертензия;
- проблемы с работой печени;
- нарушение перистальтики кишечника;
- холецистит;
- камни в почках и мочевом пузыре;
- сердечные патологии;
- трудности в дыхательной системе.
На странице узнайте о том, какую функцию в организме человека выполняют гормоны и для чего они необходимы.
Действенные варианты терапии
Главная задача при гипофизарном ожирении - купировать повышенную активность центра, отвечающего за пищевое поведение, для этого необходимо:
- соблюдать диету при ожирении, принимать пищу дробно 6 раз в день;
- увеличить в рационе овощи, фрукты и другие продукты, богатые клетчаткой;
- ограничить употребление соли, возбуждающих аппетит специй и добавок;
- на 1 кг веса не должно поступать не более 20 ккал.
Одновременно организм должен быть обеспечен достаточным количеством физических нагрузок. Особенно полезно плаванье.

Для стимуляции белкового обмена могут быть использованы лекарственные средства:
- Петамифен;
- Клофибрат.
Может быть использована гормональная терапия с применением прогестеронов, эстрогенов.
Вышеописанную терапию можно использовать подросткам только по достижению 12 лет.
Если существенный набор веса связан с наличием опухолевых образований в гипофизе, может потребоваться операция. При инфекционных поражениях гипоталамо-гипофизарной системы назначается соответствующая медикаментозная терапия, направленная на устранение очага инфекции.
Гипофизарное ожирение - патология, связана с нарушением функции центра головного мозга, отвечающего за аппетит. Чаще заболевание встречается у людей молодого возраста. Человек с избыточным весом всегда испытывает трудности и проблемы со здоровьем. При первых признаках ожирения необходимо обратиться к специалисту, выяснить его причины и предпринять соответствующие меры по стабилизации веса.
Гипоталамическое ожирение представляет собой патологию, при которой жировые отложения возникают вследствие нарушения работы гипоталамуса. Болезнь диагностируется в разном возрасте, даже у детей. Жировые отложения появляются в области бедер, живота и груди.
Гипоталамическое ожирение возникает вследствие гормонального нарушения в гипофизе и гипоталамусе.
Провоцируют развитие заболевания следующие факторы:
- Новообразования в головном мозге.
- Вирусные патологии.
- Инфекционные болезни.
- Черепно-мозговые травмы.
- Отравление организма.
- Нерациональное питание.
- Кровотечение в мозговых тканях.
Жировые отложения будут быстрее накапливаться, если пациент ведет малоподвижный образ жизни, курит, употребляет спиртные напитки. Также из перечня причин доктора не исключают генетическую предрасположенность.
Разновидности
Назначение эффективного лечения гипоталамического ожирения невозможно без определения его типа. Существует несколько форм патологии. К ним относится ожирение по типу болезни Иценко-Кушинга. Оно возникает у пациентов в возрасте 12-35 лет.
В организме наблюдаются следующие нарушения:
- Жировые отложения накапливаются в области лица, живота, шеи. При этом ноги остаются худыми.
- Кожный покров становится сухим, приобретает мраморный оттенок.
- Возникают нарушения вегетативно-сосудистой системы.
- Повышается артериальное давление.
Развитие ожирения по типу адипозогенитальной дистрофии происходит вследствие получения травм черепа и головного мозга. При такой форме наблюдаются серьезные нарушения в работе гипофиза, поражения мозговых тканей, сбой в работе половой системы.
Другой вид ожирения – по типу болезни Барракер-Симонса. Возникает в большинстве случаев у девочек в подростковом возрасте или у взрослых женщин, которые страдают ревматическими поражениями головного мозга.
Также возможно развитие смешанного вида гипоталамического ожирения.
В этом случае возникают следующие проявления:
- Увеличение объема таза, живота и груди.
- Ухудшение состояния кожи.
- Возникновение растяжек.
- Сбой водного баланса.
Каждая форма лечится по-своему, поэтому определить тип ожирения – важная составляющая диагностики больного.
Симптомы
При гипоталамическом ожирении клинические признаки начинают проявлять себя не сразу.
На ранних стадиях пациент не чувствует развития болезни, но со временем заболевание вызывает следующие проявления:
- Набор веса тела, отличающий стремительностью и не зависящий от приема пищи.
- Быстрая утомляемость.
- Общая слабость.
- Головные боли.
- Повышенная тревожность.
- Депрессивность.
- Проблемы со сном.
- Возникновение стрий в зоне живота, бедер, груди.
- Обильная потливость.
- Увеличение артериального давления.
- Появление пигментации на коже.
При активном развитии ожирения страдают внутренние органы. Гипоталамический тип патологии негативно отражается на работе надпочечников. Это приводит к тому, что происходит гормональный сбой, который влечет за собой много других последствий.
Нарушается функционирование и поджелудочной железы, что вызывает инсулиновый дисбаланс, грозит развитием сахарного диабета. Также есть высокая вероятность возникновения расстройств в работе сердца и дыхательных органов.
Неблагоприятно влияет гипоталамическое ожирение и на деятельность половой системы. Если заболевание развивается у подростка, то есть риск нарушения работы яичек или яичников, сбоя полового созревания.
У мальчиков нередко проявляются признаки, характерные для девочек, к примеру, отсутствие растительности на лице, высокий голос, увеличение молочных желез.
Диагностика
Для выявления гипоталамического ожирения требуется проведение обследования. В первую очередь проводится внешний осмотр, в процессе которого доктор проверяет вес тела, измеряет давление, прослушивает сердце.
Затем врач назначает лабораторные исследования крови, проверяя состояние гормонов, уровень холестерина и сахара. При поражениях внутренних органов применяются инструментальные методы диагностики.
Лечебные мероприятия
Гипофизарное ожирение возникает вследствие гормонального сбоя, поэтому и лечение направлено в основном на нормализацию уровня гормонов. Также терапии подлежат сопутствующие заболевания, принимаются меры для устранения симптомов, сброса лишней массы тела.
Препараты
При гипоталамическом ожирении назначают разные группы медикаментов, позволяющих восстановить работу гипоталамуса, гипофиза, а также иных внутренних органов, которые затронуло заболевание.
Применяют следующие типы препаратов:
- Гормональные средства. Они помогают восстановить баланс гормонов, поддержать работу гипофиза, гипоталамуса, щитовидной железы, половой системы.
- Анаболические стероиды, глютаминовая кислота. Эти препараты стабилизируют обмен белков, помогают предупредить их разрушение.
- Медикаменты против холестерина. При избыточной массе часто страдают сосуды, повышается риск образования бляшек, поэтому требуется нормализация холестеринового уровня.
- Средства, восстанавливающие кровообращение.
- Витаминные комплексы. Особенно важна группы В, так как она помогает ускорить метаболизм веществ, обеспечить питание клеток.
Какие медикаменты нужно принимать, в какой дозировке и в течение какого времени, решает лечащий врач.
Диета
Без соблюдения диеты при ожирении не обойтись. Не нужно боятся корректировки питания, вкусно питаться можно здоровой пищей. Никаких агрессивных методов и уж тем более голодания не потребуется. Главное, что необходимо сделать, – свести к минимуму потребление жира и углеводов.
Чтобы это сделать нужно отказаться от следующих продуктов:
- Кондитерские изделия.
- Выпечка.
- Жирные мясо и рыба.
- Молочные продукты с высоким процентом жирности.
- Фастфуд, к примеру, чипсы, пицца, гамбургер.
- Копченые блюда.
- Консервы.
- Сладости.
Рацион рекомендуется обогатить растительной пищей, содержащей только полезные компоненты. К ней относятся фрукты, овощи, ягоды, зелень, сухофрукты. Из мяса, рыбы, молочной продукции нужно выбирать нежирные сорта. Крупы лучше кушать цельнозерновые.

Готовить пищу рекомендуется любым путем кроме жарки. В процессе обжаривания в масле образуются канцерогены, которые сильно вредят организму и способствуют набору веса тела. Идеальным вариантом является еда, приготовленная на пару, путем варки или тушения.
Принимать пищу требуется 5-6 раз в день небольшими порциями и не забывать выпивать в сутки около 2 литров воды.
Лучевая терапия
Облучение применяется при выявлении у пациента ожирения по типу болезни Иценко – Кушинга, которое сопровождается нарушениями обменных процессов и гормонального баланса.
Больного помещают в стационар до тех пор, пока не будет наблюдаться положительная динамика.
Лучевая терапия дает хороший эффект только при этом типе патологии, в остальных случаях ее использование нецелесообразно.
Профилактика
Ожирение любого типа опасно для здоровья и жизни человека, поэтому нужно знать, как его предотвратить.
Доктора советуют следующее:
- Заниматься спортом.
- Ежедневно делать утреннюю гимнастику.
- Правильно питаться.
- Следить за гормональным фоном организма.
- Беречься от черепно-мозговых травм.
- Не принимать бесконтрольно лекарственные препараты.
- Отказаться от вредных привычек.
- Своевременно лечить патологии, способные привести к набору веса.
Гипоталамическое и гипофизарное ожирение – серьезные состояния, требующие срочного лечения.
Нейроэндокринное (гипоталамическое) ожирение
Избыточное отложение жира в жировой ткани – это ожирение. Оно развивается вследствие трех основных патогенетических факторов, таких как:
1) повышенное поступление пищи (углеводов, жира) при несоответствующем этому поступлению энергетическом расходовании жира (алиментарное ожирение);
2) избыточное образование жира из углеводов;
3) недостаточное использование (мобилизация) жира как источника энергии (метаболическое ожирение).
Пищевой центр регулирует поступление пищи, в том числе и жира и углеводов. Он представляет собой функциональное объединение нервных центров, расположенных в коре головного мозга и нижележащих отделах подкорки и стволовой части головного мозга.
Одна из форм проявления деятельности этого центра – чувство аппетита и голода.
Большую роль в этом процессе играют нервные образования в заднем гипоталамусе – вентролатеральные и вентромедиальные ядра. Электролитическое разрушение первых вызывает отсутствие аппетита, анорексию – отказ от пищи вплоть до смерти от голодания. Из вентромедиальных ядер («центры сытости») поступают тормозные импульсы к вентролатеральным.
Электролитическое разрушение вентромедиальных ядер в связи с выпадением тормозных импульсов вызывает пролонгированное пищевое возбуждение и резко выраженную гиперфагию с последующим развитием ожирения.
При введении аутироглюкозы экспериментальным животным наблюдается развитие ожирения. При этом в вентромедиальных ядрах возникают отечность, пикноз ядра, дегенеративные изменения.
Аутироглюкозное ожирение является гипоталамическим, но вызывается не электролитическим поражением соответствующих центров, а химическим. Экспериментальное гипоталамическое и аутироглюкозное ожирение является аналогом диэнцефального ожирения.
При всех типах ожирения наблюдаются недостаточная энергетическая утилизация жира и торможение мобилизации жира из его депо. Последнее связано, по-видимому, с увеличением содержания гликогена в печени.
Сдвиги в функциях эндокринных желез, сопровождающихся тенденцией к гипогликемии, могут быть причиной усиления аппетита и тем самым способствовать ожирению.
В этом отношении определенное значение имеет повышение функции инсулярного аппарата. Определенную роль в этом плане могут играть и гипофункция гипофиза, и гипотиреоз, при которых наблюдается гипогликемия.
В жировой ткани постоянно идут процессы синтеза и расщепления триглицеридов, гидрогенизация жирных кислот, синтез и распад белка, обмен глюкозы по гликолитическому и фосфоглюконатному пути, образование высших жирных кислот из продуктов обмена углеводов и белка.
Отложение жира в жировой ткани происходит не столько при избытке жира, сколько за счет новообразования жира из углеводов.
Общий продукт обмена моносахаридов и гликогенных аминокислот – пировиноградная кислота – декарбоксилируется с последующим образованием ацетилкоэнзима А. Последний при участии АТФ конденсируется через ряд этапов в высшие жирные кислоты.
Различная степень образования и отложения жира в разных местах жировой ткани связана с неодинаковой выраженностью в них обмена глюкозы.
Глюкоза является источником альфа-глицерофосфата, доставляющего глицерин для образования триглицеридов (нейтрального жира). Сама жировая ткань без глюкозы не обладает способностью фосфорилировать свободный глицерин и использовать его для синтеза триглицеридов. Таким образом, активация обмена глюкозы приводит к образованию жира из углеводов.
Из гормональных факторов, влияющих на этот процесс, наибольший эффект оказывает инсулин.
Он активизирует поглощение жировой тканью глюкозы и стимулирует ее обмен по гликолитическому циклу. В процессе стимуляции гликолитического цикла усиливается образование альфа-фосфата, что способствует увеличению синтеза триглицеридов (нейтрального жира) из новообразованных высших жирных кислот. Инсулин вызывает в изолированной жировой ткани процессы захвата жира клетками жировой ткани.
Стимуляция перехода углеводов в жиры происходит и под влиянием пролактина. Наблюдающееся ожирение у женщин в период лактации обусловлено избыточной продукцией пролактина. Если гиперфункция этого гормона сохраняется и после прекращения лактации, то это может стабилизировать ожирение.
Таким образом, в этиологии ожирения, обусловленного усилением перехода углеводов в жиры, существенную роль играет избыточная секреция инсулина и пролактина, а также нарушение обмена эстрогенов и, возможно, глюкокортикоидов и тестостерона.
Большое влияние на процессы мобилизации жира оказывают гормоны гипофиза.
Избыточная секреция тироксина и трийодтиронина активизирует мобилизацию жира в результате возбуждения симпатической нервной системы, которое, в свою очередь, связано с тем, что тироксин, блокируя аминоксидазы, потенцирует действие адреналина и норадреналина. При недостаточной секреции ТТГ, а также вторичной и первичной недостаточности щитовидной железы мобилизация жира из его депо заторможена и создаются предпосылки к ожирению.
Ряд гормонов гипофиза полипептидного характера обладают жиромобилизующим действием.
Допускается, что оно обусловлено фрагментом полипептидной молекулы, общим для всех органов. Видимо, фрагмент и есть жировой гормон.
На основании данных многих исследовательских работ ученые-эндокринологи полагают, что в этиологии ожирения имеет значение изменение функций передней доли гипофиза, ведущее к нарушению биосинтеза того фрагмента компенсаторной молекулы гормонов гипофиза, который имеет отношение к активации и мобилизации жира.
Влияние глюкокортикоидов на процессы мобилизации жира сложное. Повышая содержание гликогена в печени и несколько поднимая уровень сахара крови (благодаря активации глюконеогенеза), они способны оказывать тормозящее влияние на мобилизацию жира. Такой же эффект может иметь место из-за угнетающего воздействия глюкокортикоидов на секрецию СТГ и его биологическую активность, а также в результате подавления секреции АТГ с его вненадпочечниковым активизирующим липолиз действием. С другой стороны, глюкокортикоиды оказывают пермиссивное и потенцирующее влияние на жиромобилизующую активность адреналина и нор адреналина.
Избыточная секреция глюкокортикоидов не всегда однотипно влияет на отложение жира.
Андрогены и эстрогены активизируют мобилизацию жира. По мнению И. Г. Ковалевой и других эндокринологов, эстрогены (синестрол) тормозят жиромобилизующий эффект СТГ.
Торможение оказывает и инсулин. Увеличение содержания гликогена в печени замедляет выход жира из жировой ткани. Глюкагон усиливает липолитическую активность жировой ткани.
Как бы там ни было, эндокринные железы участвуют в реализации патогенетических факторов, ведущих к развитию ожирения.
Участие центральной нервной системы – коры головного мозга, подкорковых образований, симпатической и парасимпатической иннервации – в регуляции жирового обмена, отложения жира в жировых депо, в сложных ферментативных процессах в жировых клетках не подлежит сомнению.
Ожирение предрасполагает к развитию целого ряда заболеваний сердечно-сосудистой системы, различного вида нарушениям обмена веществ, гормональным дисфункциям (атеросклерозу, сахарному диабету, холецистогепатиту, желчнокаменной болезни, нарушениям менструального цикла, снижению либидо и потенции), ухудшает состояние опорного аппарата, уменьшает сопротивляемость различным инфекциям.
В последние десятилетия стало заметно увеличение числа больных с ожирением, в соответствии с чем возросло и количество сопутствующих заболеваний и осложнений.
Классифицируют разные формы ожирения.
Алиментарно-конституциональное ожирение обусловлено перееданием (иногда с первых лет жизни), когда потребление пищи превышает энергетические затраты организма.
Гипоталамическое (диэнцефальное, межуточно-гипофизарное, нейроэндокринное) ожирение вызывается поражением гипоталамических центров обмена веществ с вовлечением в патологический процесс различных звеньев нейрогормональной системы регуляции.
Диффузно-церебральное (многоуровневое) ожирение связано с грубым органическим церебральным процессом (опухолью, энцефалитом), поражающим гипоталамические ядра и другие структуры мозга (кору, подкорковые и стволовые образования), периферическую нервную систему.
Эндокринно-метаболическое ожирение обусловлено поражением инкреторных желез (инсулома, кортикостерома, посткастрационный синдром).
Клиника гипоталамического ожирения.
Ожирение является основным симптомом болезни. Заболеванию подвержены в основном лица молодого возраста. Нарушениям жирового обмена обычно предшествуют инфекции, интоксикации, травмы (вирусные энцефалиты, общесоматические инфекции, ангины, хронический тонзиллит).
На ранних этапах заболевания беспокоят головные боли, утомляемость, бессонница, жажда. Прогрессирует прибавка в весе независимо от увеличения или уменьшения рациона. Жир откладывается на груди, животе, бедрах. Появляются сине-багровые или розовые растяжки на коже. Тучность начинает сочетаться с несахарным или сахарным диабетом, могут возникнуть отеки. В неврологическом статусе – рассеянность.
В случаях нейровирусной этиологии наблюдаются вегетативно-сосудистые расстройства с нарушениями деятельности сердца, дыхания, озноб с дрожанием всего тела.
Формы гипоталамического ожирения делятся по:
1) типу болезни Иценко – Кушинга;
2) типу адинозо-генитальной дистрофии;
3) типу болезни Барракер – Симонса;
4) по смешанному типу.
Ожирение по типу болезни Иценко – Кушинга проявляется избыточным отложением жира в области лица, туловища, живота, шеи при относительно худых конечностях. Кожа при этом заболевании сухая, шероховатая, с наличием полос растяжения. Отмечаются нарушение вегетативно-сосудистой регуляции, мраморность кожи, быстрая смена окраски кожных покровов, артериальная гипертония.
Гипоталамический тип ожирения наблюдается у лиц с 12 лет и до 35.
В основе обменно-гормональных сдвигов лежит повышение продукции гонадотропных, соматотроп ных и адренокортикотропных гормонов в период половой перестройки организма с последующим влиянием их на увеличение белковой и жировой массы тела. Повышается функция коры надпочечников. В частности, усилена секреция глюкокортикоидов.
Предшествующими факторами служат ангины, ревматизм, общесоматические инфекции: корь, паротит, скарлатина. Избыток веса у больных с раннего возраста не тревожит родителей до периода полового созревания, в то время как прибавка в весе прогрессирует, а самочувствие ухудшается.
Ожирение по типу адинозо-генитальной дистрофии чаще встречается у мальчиков. Отмечается универсальная тучность и отставание в формировании полового аппарата. В основе адинозо-генитальной дистрофии лежит органический процесс, локализующийся в области гипофиза или других участков головного мозга с наличием тяжелого органического поражения.
У взрослых эта форма гипоталамического ожирения связана с патологией родового периода (кровотечением, сепсисом). Иногда заболеванию взрослых предшествует травма черепа.
Диспластическое ожирение по типу болезни Барракер – Симонса чаще встречается у девочек-подростков и молодых женщин с ревматическим поражением мозга.
Характерно чрезмерное отложение жира в нижних отделах туловища – в области бедер, живота. Верхняя часть туловища нормальная и без полос растяжений на коже.
Смешанный тип ожирения проявляется равномерным распределением подкожного жирового слоя с преимуществом в области таза, живота и груди. Отчетливо видны полосы растяжения. Отмечается склонность к задержке воды в тканях с уменьшением диуреза (до 400–600 мл в сутки).
Нарушение водного баланса вызывает отеки. Появляются признаки повышенной функциональной активности инсулярного аппарата. Содержание гликогена в крови больных ожирением повышено. При патологической тучности активизируется переход пищевых углеводов в гликоген, чем ослабляются импульсы к мобилизации жира. Глюкокортикоидная функция коры надпочечников повышена. Нарушена функция половых желез. Половое созревание замедлено.
У подростков с гипоталамическим ожирением отмечаются признаки диспропорции телосложения. Снижена мышечная сила. Плохо развиты вторичные половые признаки – растительность на лице. Изменяется щитовидный хрящ гортани. Сохраняется высокий тембр голоса. Размеры полового члена малы, мошонка недоразвита, яички маленькие.
У девочек отмечается нарушение менструального цикла, но хорошо развита мышечная система плечевого пояса и большое количество акне (угрей) на коже лица, груди, явления гирсутизма.
С прогрессированием ожирения страдают функции внутренних органов: повышается артериальное давление. Особенно страдает печень.
Даже на ранних этапах болезни удается установить нарушение углеводной, белковой, протромбино-образовательной, антитоксической и других функций печени. В дальнейшем развивается ангиохолит, холецистогепатит. Со стороны желудочно-кишечного тракта наблюдается склонность к запорам, метеоризму, повышение кислотности желудочного сока. Функция мочевыделительной системы заметно не страдает.
Лечение ожирения связано с серьезными трудностями и должно носить комплексный характер. При любом типе клинического течения заболевания и степени ожирения необходимо во время лечения соблюдать режим питания. Акцент делается на снижение возбудимости пищевого центра. С этой целью переходят на дробное питание (5–6 раз в сутки). В рацион вводятся продукты, богатые клетчаткой (капуста, морковь, свекла).
Предпочтительны свежие овощи и зелень, содержащие тартроновую кислоту, которая препятствует переходу углеводов в жиры.
Для мобилизации жира из жирового депо уменьшают калорийность пищи за счет углеводов, количества жиров, но увеличивают количество белков животного происхождения. Целесообразно употребление творога, сыра, содержащих липотропные факторы. Ограничивается поваренная соль, исключаются пряности, приправы, экстрактивные вещества, алкогольные напитки.
Суточное количество калорий: 1200–1800 (20 калорий на 1 кг расчетного веса). Назначаются разгрузочные дни: кефирные, рыбные, овощные, фруктовые. Устанавливается режим усиленной физической активности (лечебная физкультура, ходьба, бег). Полезны водные процедуры (душ, плавание, обтирание).
При прогрессирующих формах ожирения в лечение вводят дозированное голодание с соблюдением правильной методики выхода из голода и дозированной физической нагрузки. Лечение голодом проводится в условиях стационара.
Назначают препараты липотропного действия, пантотенат кальция, сосудорасширяющие и другие средства.
Анаболические стероиды и глютаминовая кислота используются с целью улучшения процессов белкового обмена и предотвращения распада тканевых белков.
Наряду с диетотерапией назначают комплекс дегидратационной, десенсибилизирующей и рассасывающей терапии (внутримышечные введения сульфата магния, глюконата кальция, мочегонные, антигистаминные препараты). При выраженных явлениях ликворной гипертензии показана дегидратационная терапия.
Применяются снижающие содержание холестерина средства (липокаин, метионин, липоевая кислота, клофибрат, линетол, петамифен), витамины группы В.
Гормональная циклическая терапия (эстрогены, прогестерон, хориогонин) назначаются в случаях полового инфантилизма или обратного развития полового аппарата, и установленной гормональной недостаточности.
Мальчиков с нерезко выраженным гипогонадизмом лечат хориогонином (с 10–12 лет). При явно выраженном гипогенитализме, крипторхизме применение хориогонина начинают с 6–8 лет. Синтетические аналоги или мужские половые гормоны назначают с 12-летнего возраста.
Взрослым при снижении либидо и потенции тоже назначают половые гормоны, параллельно – общетонизирующие и общеукрепляющие препараты.
В случаях снижения функциональной активности щитовидной железы назначают тиреоидинотерапию.
Исключается применение анорексигенных препаратов, так как они способствуют кратковременной потере веса, влекут за собой побочные явления, а именно стойкие нарушения сосудистой регуляции, нарушения менструального цикла.
Опасен длительный прием мочегонных и слабительных средств. Это способствует ухудшению метаболических процессов (нарушается электролитный обмен, развивается колит, почечная недостаточность вследствие спазма сосудов, вызванного гипокалиемией, возможны головная боль, коллаптоидное состояние).
Следует иметь в виду гипергликемизирующее действие тиазидовых соединений.
Решающее значение имеет режим питания. Постоянно проводимые психотерапевтические мероприятия – разъяснение вреда переедания и обязательного соблюдения диеты – является важным условием лечения нейроэндокринных форм ожирения.
| |