Атриовентрикулярная (предсердно-желудочковая) блокада (АВ-блокада) – нарушение функции проводимости, выражающееся в замедлении или прекращении прохождения электрического импульса между предсердиями и желудочками и приводящее к расстройству сердечного ритма и гемодинамики. АВ-блокада может протекать бессимптомно или сопровождаться брадикардией, слабостью, головокружением, приступами стенокардии и потери сознания. Атриовентрикулярная блокада подтверждается с помощью электрокардиографии, холтеровского ЭКГ-мониторирования, ЭФИ. Лечение атриовентрикулярной блокады может быть медикаментозным или кардиохирургическим (имплантация электрокардиостимулятора).

Общие сведения
В основе атриовентрикулярной блокады лежит замедление или полное прекращение прохождения импульса от предсердий к желудочкам вследствие поражения собственно АВ-узла, пучка Гиса или ножек пучка Гиса . При этом, чем ниже уровень поражения, тем тяжелее проявления блокады и неудовлетворительнее прогноз. Распространенность атриовентрикулярной блокады выше среди пациентов, страдающих сопутствующей кардиопатологией. Среди лиц с заболеваниями сердца АВ-блокада I степени встречается в 5% случаев, II степени – в 2% случаев, III степень АВ-блокады обычно развивается у пациентов старше 70 лет. Внезапная сердечная смерть , по статистике, наступает у 17% пациентов с полной АВ-блокадой.
Атриовентрикулярный узел (АВ-узел) является частью проводящей системы сердца, обеспечивающей последовательное сокращение предсердий и желудочков. Движение электрических импульсов, поступающих из синусового узла, замедляется в АВ-узле, обеспечивая возможность сокращения предсердий и нагнетания крови в желудочки. После небольшой задержки импульсы распространяются по пучку Гиса и его ножкам к правому и левому желудочку, способствуя их возбуждению и сокращению. Этот механизм обеспечивает поочередное сокращение миокарда предсердий и желудочков и поддерживает стабильную гемодинамику.

Классификация АВ-блокад
В зависимости от уровня, на котором развивается нарушение проведения электрического импульса, выделяют проксимальные, дистальные и комбинированные атриовентрикулярные блокады. При проксимальных АВ-блокадах проведение импульса может нарушаться на уровне предсердий, АВ-узла, ствола пучка Гиса; при дистальных – на уровне ветвей пучка Гиса; при комбинированных – наблюдаются разноуровневые нарушения проводимости.
С учетом продолжительности развития атриовентрикулярной блокады выделяют ее острую (при инфаркте миокарда , передозировке лекарственных средств и т. д.), интермиттирующую (перемежающуюся – при ИБС, сопровождающейся преходящей коронарной недостаточностью) и хроническую формы. По электрокардиографическим критериям (замедление, периодичность или полное отсутствие проведения импульса к желудочкам) различают три степени атриовентрикулярной блокады:
- I степень – атриовентрикулярная проводимость через АВ-узел замедлена, однако все импульсы из предсердий достигают желудочков. Клинически не распознается; на ЭКГ интервал P-Q удлинен > 0,20 секунд.
- II степень – неполная атриовентриулярная блокада; не все предсердные импульсы достигают желудочков. На ЭКГ - периодическое выпадение желудочковых комплексов. Выделяют три типа АВ-блокады II степени по Мобитцу:
- Тип I Мобитца – задержка каждого последующего импульса в АВ-узле приводит к полной задержке одного из них и выпадению желудочкового комплекса (период Самойлова – Венкебаха).
- Тип II Мобитца – критическая задержка импульса развивается внезапно, без предшествующего удлинения периода задержки. При этом отмечается отсутствие проведения каждого второго (2:1) или третьего (3:1) импульса.
- III степень - (полная атриовентрикулярная блокада) – полное прекращение прохождения импульсов от предсердий к желудочкам. Предсердия сокращаются под влиянием синусового узла, желудочки - в собственном ритме, реже 40 раз в мин., что недостаточно для обеспечения адекватного кровообращения.
Атриовентрикулярные блокады I и II степени являются частичными (неполными), блокада III степени – полной.
Причины развития АВ-блокад
По этиологии различаются функциональные и органические атриовентрикулярные блокады. Функциональные АВ-блокады обусловлены повышением тонуса парасимпатического отдела нервной системы. Атриовентрикулярная блокада I и II степени в единичных случаях наблюдается у молодых физически здоровых лиц, тренированных спортсменов, летчиков. Обычно она развивается во сне и исчезает во время физической активности, что объясняется повышенной активностью блуждающего нерва и рассматривается как вариант нормы.
АВ-блокады органического (кардиального) генеза развиваются в результате идиопатического фиброза и склероза проводящей системы сердца при различных его заболеваниях. Причинами кардиальных АВ-блокад могут служить ревматические процессы в миокарде, кардиосклероз , сифилитическое поражение сердца, инфаркт межжелудочковой перегородки, пороки сердца , кардиомиопатии , микседема , диффузные заболевания соединительной ткани, миокардиты различного генеза (аутоиммунного, дифтерийного , тиреотоксического), амилоидоз, саркоидоз , гемохроматоз , опухоли сердца и др. При кардиальных АВ-блокадах вначале может наблюдаться частичная блокада, однако, по мере прогрессирования кардиопатологии, развивается блокада III степени.
К развитию атриовентрикулярных блокад могут привести различные хирургические процедуры: протезирование аортального клапана , пластика врожденных пороков сердца , атриовентрикулярная РЧА сердца , катетеризация правых отделов сердца и пр.
При атриовентрикулярной блокаде II степени пациенты ощущают выпадение пульсовой волны как перебои в области сердца. При АВ-блокаде III типа возникают приступы Морганьи-Адамса-Стокса : урежение пульса до 40 и менее ударов в минуту, головокружение, слабость, потемнение в глазах, кратковременная потеря сознания, боли в области сердца, цианоз лица, возможно - судороги. Врожденные АВ-блокады у пациентов детского и юношеского возраста могут протекать бессимптомно.
Осложнения АВ-блокад
Осложнения при атриовентрикулярных блокадах в основном обусловлены выраженным замедлением ритма, развивающимся на фоне органического поражения сердца. Наиболее часто течение АВ-блокад сопровождается появлением или усугублением хронической сердечной недостаточности и развитием эктопических аритмий , в том числе, желудочковой тахикардии .
Течение полной атриовентрикулярной блокады может осложниться развитием приступов Морганьи-Адамса-Стокса, связанных с гипоксией мозга в результате брадикардии . Началу приступа может предшествовать ощущение жара в голове, приступы слабости и головокружения; во время приступа пациент бледнеет, затем развивается цианоз и потеря сознания. В этот момент пациенту может потребоваться проведение непрямого массажа сердца и ИВЛ , так как длительная асистолия или присоединение желудочковых аритмий повышает вероятность внезапной сердечной смерти.
Многократные эпизоды потери сознания у пациентов старческого возраста могут привести к развитию или усугублению интеллектуально-мнестических нарушений. Реже при АВ-блокадах возможно развитие аритмогенного кардиогенного шока , чаще у пациентов с инфарктом миокарда.
В условиях недостаточности кровоснабжения при АВ-блокадах иногда наблюдаются явления сердечно-сосудистой недостаточности (коллапс , обмороки), обострение ишемической болезни сердца , заболеваний почек.
Диагностика АВ-блокад
При оценке анамнеза пациента в случае подозрения на атриовентрикулярную блокаду выясняют факт перенесенных в прошлом инфаркта миокарда, миокардита, других кардиопатологий, приема лекарственных препаратов, нарушающих атриовентрикулярную проводимость (дигиталиса, β-блокаторов, блокаторов кальциевых каналов и др.).
При аускультации сердечного ритма выслушивается правильный ритм, прерываемый длинными паузами, указывающими на выпадение желудочковых сокращений, брадикардия, появление пушечного I тона Стражеско. Определяется увеличение пульсации шейных вен по сравнению с сонными и лучевыми артериями.
На ЭКГ АВ-блокада I степени проявляется удлинением интервала Р-Q > 0,20 сек.; II степени - синусовым ритмом с паузами, в результате выпадений желудочковых комплексов после зубца Р, появлением комплексов Самойлова-Венкебаха; III степени – уменьшением числа желудочковых комплексов в 2-3 раза по сравнению с предсердными (от 20 до 50 в минуту).
Проведение дополнительных лабораторных исследований при АВ-блокаде показано при наличии сопутствующих состояний и заболеваний (определение в крови уровня электролитов при гиперкалиемии, содержания антиаритмиков при их передозировке, активности ферментов при инфаркте миокарда).
Лечение АВ-блокад
При атриовентрикулярной блокаде I степени, протекающей без клинических проявлений, возможно только динамическое наблюдение. Если АВ-блокада вызвана приемом лекарственных средств (сердечных гликозидов, антиаритмических препаратов, β-блокаторов), необходимо проведение корректировки дозы или их полная отмена.
При АВ-блокадах кардиального генеза (при инфаркте миокарда, миокардитах, кардиосклерозе и др.) проводится курс лечения β-адреностимуляторами (изопреналином, орципреналином), в дальнейшем показана имплантация кардиостимулятора.
Препаратами первой помощи для купирования приступов Морганьи-Адамса-Стокса являются изопреналин (сублингвально), атропин (внутривенно или подкожно). При явлениях застойной сердечной недостаточности назначают диуретики, сердечные гликозиды (с осторожностью), вазодилататоры. В качестве симптоматической терапии при хронической форме АВ-блокад проводится лечениетеофиллином, экстрактом белладонны, нифедипином.
Радикальным методом лечения АВ-блокад является установка электрокардиостимулятора (ЭКС), восстанавливающего нормальный ритм и частоту сердечных сокращений. Показаниями к имплантации эндокардиального ЭКС служат наличие в анамнезе приступов Морганьи-Адамса-Стокса (даже однократного); частота желудочкового ритма менее 40 в минуту и периоды асистолии 3 и более секунд; АВ-блокада II степени (II типа по Мобитцу) или III степени; полная АВ-блокада, сопровождающаяся стенокардией, застойной сердечной недостаточностью, высокой артериальной гипертензией и т. д. Для решения вопроса об операции необходима консультация кардиохирурга .
Прогноз и профилактика АВ-блокад
Влияние развившейся атриовентрикулярной блокады на дальнейшую жизнь и трудоспособность пациента определяется рядом факторов и, прежде всего, уровнем и степенью блокады, основным заболеванием. Наиболее серьезный прогноз при III степени АВ-блокады: пациенты нетрудоспособны, отмечается развитие сердечной недостаточности.
Осложняет прогноз развитие дистальных АВ-блокад из-за угрозы полной блокады и редкого желудочкового ритма, а также их возникновение на фоне острого инфаркта миокарда. Ранняя имплантация электрокардиостимулятора позволяет увеличить продолжительность жизни пациентов с АВ-блокадами и улучшить качество их жизни. Полные врожденные атриовентрикулярные блокады прогностически более благоприятны, чем приобретенные.
Как правило, атриовентрикулярная блокада обусловлена основным заболеванием или патологическим состоянием, поэтому ее профилактикой является устранение этиологических факторов (лечение сердечной патологии, исключение бесконтрольного приема препаратов, влияющих на проведение импульсов и т. д.). Для профилактики усугубления степени АВ-блокады показана имплантация электрокардиостимулятора.
АВ-блокады являются одной из разновидностей патологии проводимости сердца и легко диагностируются с помощью электрокардиографического исследования
Электрокардиографическое исследование позволяет диагностировать различные сердечные патологии. Как выглядят разные степени АВ-блокады на кардиограмме, какова их клиническая картина.
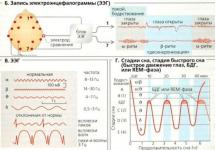
Что такое кардиограмма
Кардиограммой называют запись на специальной пленке электрических импульсов, производимых миокардом. Такая запись позволяет судить о состоянии сердца, диагностировать различные патологии:
- нарушения проводимости сердечной мышцы - блокады;
- нарушения ритма сокращений сердца - аритмии;
- деформацию миокарда - ишемия, некроз (инфаркт).
Для расшифровки электрокардиограммы созданы определенные обозначения. С их помощью описывают функцию предсердий и желудочков сердца, состояние проводящих узлов и самого миокарда. Оценивая все элементы кардиограммы, специалист дает заключение о состоянии сердца.
Зная условные обозначения, специалист может расшифровать любую кардиограмму
Как проводится ЭКГ
Для проведения электрокардиографического исследования существуют некоторые правила. Проводить ЭКГ можно в любом возрасте и при любой сопутствующей патологии. Противопоказаний процедура не имеет.
Осуществляется исследование с помощью аппарата кардиографа. В стационарах находятся большие аппараты, для врачей скорой помощи используются портативные переносные кардиографы. Устроен он следующим образом:
- основная часть, анализирующая поступающие электроимпульсы;
- записывающее устройство, отмечающее электрические импульсы в виде кривой на бумажной пленке;
- электроды, прикладываемые к передней поверхности грудной клетки и к конечностям.
Во время снятия кардиограммы пациент находится в положении лежа. Его предупреждают о необходимости снять все металлические украшения, часы и другие предметы из металла. Места, куда будут наложены электроды, смачивают водой. Это необходимо для лучшего соединения электрода с кожей и проведения импульса.

Для наложения электродов существуют определенные точки на теле
Для наложения электродов имеются стандартные точки - на конечности накладывается по одному, а на переднюю поверхность грудной клетки - восемь электродов. С конечностей снимаются стандартные отведения, образующие треугольник Эйнтховена. С грудной клетки снимаются дополнительные грудные отведения, позволяющие более точно установить локализацию патологии. При экстренной необходимости снятия кардиограммы пользуются только стандартными отведениями с конечностей.
- На правую руку накладывается электрод с красной меткой.
- На левую руку - желтый.
- На левую ногу - зеленый.
- На правую ногу - черный, являющийся заземлением.
Что такое АВ-блокада
АВ блокада – разновидность патологии проводящей системы сердца. Заключается она в замедлении или полном прекращении проведения электрического импульса от предсердий к желудочкам.
Причина этого – нарушение функции атриовентрикулярного узла, который пропускает через себя электроимпульс. Его функция может нарушаться вследствие ряда состояний: патология парасимпатической нервной системы, длительный приём некоторых сердечных средств (гликозиды, бета-блокаторы), органическое поражение – фиброзирование или воспаление этого участка миокарда.
Причины АВ-блокад
Причинами нарушения проведения электрического импульса в ткани сердца могут стать разные состояния. Они могут быть функциональными - то есть без наличия изменений в ткани сердца. Встречаются причины и органические - с какими-либо деформациями кардиомиоцитов.
К функциональным причинам относятся следующие:
- длительный прием лекарственных сердечных препаратов;
- нарушение иннервации сердца;
- иногда блокады встречаются у спортсменов как приспособительная реакция.
Органические причины включают:
- недостаточное кровоснабжение кардиомиоцитов и их ишемия;
- замещение участка сердечной ткани соединительной тканью;
- формирование некроза кардиомиоцитов.
Виды блокады на кардиограмме
В зависимости от того, сколько импульсов способен пропустить этот узел, выделяют три степени блокады. На ЭКГ все степени проявляются своими признаками.
При 1 степени наблюдается продолжительность интервала PQ более 200 мс. Сохраняется правильный сердечный ритм.

При АВ-блокаде первой степени наблюдается постоянно удлиненный интервал PQ
При 2 степени выделяют два варианта. Первый тип, или блокада по Мобитц 1 (периодика Венкебаха), характеризуется постепенным удлинением интервала PQ с каждым сердечным сокращением, в конце периодики желудочковый комплекс (QRS) выпадает и периодика начинается сначала. Второй тип, или Мобитц 2, характеризуется тем, что происходит внезапное выпадение желудочкового комплекса. Интервал PQ может быть все время нормальной продолжительности или все время увеличенный.

Вторая степень АВ-блокады характеризуется постепенным удлинением интервала PQ с последующим выпадением желудочкового комплекса
При 3 степени происходит полное прекращение передачи импульса на желудочки. Предсердия и желудочки сокращаются в разном ритме. Полная АВ-блокада - ЭКГ при этой степени выдает наложение волн сокращений предсердий на волны сокращения желудочков. Зубцы P и комплексы QRS располагаются хаотично.

При третьей степени АВ-блокады видно полное разобщение ритма сокращений предсердий и желудочков
Для каждой степени блокады существуют свои разновидности, которые имеют отличительные особенности на кардиографической пленке.
Первая степень АВ-блокады бывает следующих форм:
- узловая форма - наблюдается только патологическое удлинение интервала PQ;
- предсердная форма - помимо удлинения PQ можно обнаружить деформированный зубец P;
- дистальная форма характеризуется длинным PQ и деформацией комплекса QRS.
При второй степени выделяют вышеописанные формы (Мобитц 1 и Мобитц 2). Реже отмечаются еще две формы:
- блокада 2:1 - наблюдается периодическое выпадение сокращений желудочков (каждое второе);
- прогрессирующая форма - может выпадать несколько желудочковых комплексов подряд, без определенной последовательности.
При третьей степени отмечаются две формы:
- проксимальная - разобщение ритма сокращений предсердий и желудочков, комплекс QRS не деформирован;
- дистальная - имеется нескоординированное сокращение желудочков и предсердий, желудочковый комплекс деформирован и уширен.
Также выделяют клинические синдромы, являющиеся сочетанием АВ-блокады с другими патологиями:
- синдром Фредерика - признаки этого состояния заключаются в фиксации на кардиограмме волн F или f, которые свидетельствуют о мерцании или трепетании предсердий;
- при синдроме МАС (Морганьи-Адамса-Стокса) на ЭКГ обнаруживаются периоды асистолии желудочков.
Клинические проявления разных степеней
АВ-блокады могут быть транзиторными (быстро проходящими) и постоянными. Транзиторные блокады достаточно сложно диагностировать. Для их обнаружения требуется проведение Холтеровского мониторирования - регистрации кардиограммы в течение суток.
При первой степени атриовентрикулярной блокады нет явных клинических проявлений. Единственный симптом - это брадикардия. Некоторые пациенты могут ощущать слабость и повышенную утомляемость.
Более выраженная клиническая картина наблюдается при второй степени:
- пальпаторно можно обнаружить периодическое выпадение пульсовой волны;
- клинически это будет проявляться как ощущение пациентами перебоев в работе сердца;
- пациенты также чувствуют слабость и утомляемость.
Самой опасной является третья степень блокады:
- периодическое или постоянное головокружение;
- шум в ушах, мелькание мушек перед глазами;
- болевые ощущения за грудиной;
- ощущение перебоев в работе сердца;
- эпизоды потери сознания.
При выслушивании сердца стетоскопом можно услышать правильность ритма, но с появлением длинных пауз - это и есть выпадение сокращения желудочков. Отмечается брадикардия разной степени выраженности. Появляется характерный для блокад пушечный тон сердца, называемый тоном Стражеско.
Осложнением блокад может стать желудочковая тахикардия, ведущая к асистолии. При синдроме МАС, наблюдающемся совместно с этой блокадой, также могут возникать приступы асистолии желудочков, грозящие срывом ритма и прекращением сердечной деятельности.
Лечение
Лечение АВ-блокад заключается в назначении препаратов для улучшения проводимости миокарда, устранении основного заболевания. При тяжелой блокаде требуется установка искусственного водителя ритма.
Блокада первой степени не требует особого лечения. Показано лишь наблюдение за пациентом, периодическое проведение Холтеровского мониторирования для определения динамики развития блокад.
При второй степени показано использование лекарственных препаратов, например, Коринфара. Также проводится наблюдение за пациентом.
Некротизированный или фиброзированный участок миокарда восстановить уже нельзя. В этом случае сначала проводят курсовой прием бета-адреностимуляторами, а затем имплантируют кардиостимулятор.
Снабжение всех тканей и органов кислородом происходит благодаря сердцу, которое создает давление и перекачивает кровь. При этом сердечная мышца должна сокращаться примерно от 55 до 80 раз за 60 секунд. От ритмичности сердцебиения зависит весь организм.
Если перерывы между сокращениями равны, то клетки регулярно и непрерывно получают необходимое количество кислорода и все процессы в организме остаются в норме, но из-за малейшего нарушения в работе сердечно-сосудистой системы возникает тканевая гипоксия, переходящая в более проблематичные патологии. Очень часто причиной недостатка кислорода в головном мозге и других органах становится блокада сердца.
Как появляется патология и что это такое?
Зарождение импульса происходит благодаря синусовому узлу, который и задает ритм. Импульс двигается к предсердиям и последствием их сокращений передается в пучки и узлы системы. После этого, волна продвигается по самым малым каналам организма и волокнах Пуркинье.
Прерывание такого процесса обусловливает задержку импульса на определенных участках и приводит к разным заболеваниям. Блокадами называют патологии, которые относятся к нарушениям сердечного ритма – к аритмии.
Иногда, проводимость миокарда полностью изолируется блокадой. А также блокады могут сочетаться с разными видами аритмии или входить в комбинацию с другими блокадами. Чаще всего, блокады развиваются у пожилых людей, меньше в молодом возрасте.
Главной опасностью блокады является задержка сокращений миокарда, которая может варьироваться от десятой части секунды, до целой минуты и больше. Впоследствии этого, у человека может быть кислородное голодание, обморок и клиническая смерть.
Блокады сердца симптомы и лечение – все это зависит от индивидуального организма. Ухудшение состояния также будет зависеть от причины появления блокады и места появления в проводящей системе. Блокировка импульса может происходить как в предсердии, так и в одном из желудочков.

Виды блокад
Важным показателем при диагностировании и лечении болезни является тяжесть нарушения прохождения возбудимости. По такому фактору, патологию разделяют на следующие виды:
- блокада 1 степени – плохое прохождение, но импульс возбуждения осуществляется;
- блокада 2 степени – полное прекращение прохождения импульса к желудочкам, что представляет большую опасность и часто приводит к смерти.
Патологию различают по месту образования:
- синотриальная блокада – поражает синусовый узел;
- блокада предсердия – нарушение импульса в предсердии;
- межпредсердная – прерывание импульса на пути к левому предсердию от синоатриального узла;
- поперечная или атриовентрикулярная – нарушение при переходе импульса к желудочкам из предсердия;
- внутрижелудочковая – блокада нижней части левой или правой ножки Гиса.

В свою очередь, внутрижелудочковая патология разделяется на такие виды:
- межжелудочковая – поражаются проводящие пути перегородки желудочков;
- блокада правого желудочка – прерывание импульса в переднем или заднем отводе левой ножки Гиса;
- блокада левого желудочка – прерывание импульса в любом месте левой ножки Гиса;
- блокада левого желудочка.
Типы патологии по времени появления:
- переходная;
- непрерывная;
- прогрессирующая;
- интермиттирующая.

Факторы появления блокад
Частичная блокада может возникнуть у здорового человека, при этом не принося никакого вреда. К примеру, малые аномалии сердца могут привести к появлению частичной блокады правой ветки Гиса, которая в дальнейшем не развивается и не изменяет положение.
Блокада первой степени может появиться у молодых людей из-за интенсивных спортивных занятий или тяжелых физических работ. В некоторых случаях блокада сердца может быть врожденной.
Появляется такая патология при нарушении внутриутробного развития. При этом наблюдается порок клапана сердца и прочие нарушения сердечно-сосудистой системы, которые обнаруживаются у ребенка сразу после его рождения.

Причины возникновения блокад
Существует ряд основных причин возникновения патологии:
- аутоиммунная болезнь;
- тиреотоксикоз;
- дифтерия;
- миокардит;
- васкулит;
- приобретенный порок сердца;
- опухоль или метастаз миокарда;
- микседема;
- саркоидоз;
- амилоидоз;
- инфаркт сердечной мышцы;
- фиброз;
- гипертония;
- нарушение обменных процессов;

А также существует вероятность появления блокад от приема гликозидов, антиаритмических препаратов, бета-блокаторов. Патология может появиться после хирургического вмешательства, а также усложнять разного рода операции. Проводимость миокарда нарушается от приема наркотиков и передозировки алкоголя.
Симптоматика проявления патологии
В большинстве случаев, легкие степени заболевания не вызывает у человека какого-либо неприятного ощущения.
Частичная блокада обнаруживается только при кардиограмме, плановой проверке здоровья или профилактическом осмотре.
Однако, неполная блокада сердца представляет опасность возможным развитием осложнений. Синоаурикулярная блокада, при остановке импульса или замедлении его прохождения, пациент ощущает боль в области груди, страдает одышкой, слабостью, сниженной работоспособностью и головокружением.

А в таких случаях, когда импульс часто замедляется, останавливается, при полной блокаде сердца, у человека появляется ощущение остановки сердца, частое головокружение сопровождающееся шумом в ушах и переходящее в обморок.
Ярко выраженные симптомы появляются при полной блокаде сердца АВ узла. Такие блокады проявляются аритмией и брадикардией, а также могут подавать признаки основного сердечного заболевания.
Существуют случаи, когда при нормальном самочувствии человека, у него внезапно возникает аритмия. Если ухудшение в организме длится долго, то человек адаптируется и чувствует себя хорошо.
У пациента могут возникать приступы на фоне блокад. Их различают по уровню состояния пациента:
- легкая форма – человек не теряет сознания, но страдает головокружением, ощущает шум в ушах, конечности немеют;
- средняя форма тяжести – больной может терять сознание, при этом судороги отсутствуют, мочевыделение не происходит;
- тяжелая форма – сочетается легкая и средняя форма приступа. Без принятия мер может кончиться летальным исходом.

Такие приступы часто возникают у людей с атриовентрикулярной блокадой. Приступ может повторяться, а частота повторений и разрыв между ними зависит от организма.
Показатели серьезных нарушений проводимости
При замедлении сердцебиения до 50 ударов в минуту человек жалуется на головокружение. А также существуют и другие симптомы блокад:
- человек быстро устает;
- физическая нагрузка ощущается в большем эквиваленте;
- неприятное ощущение в области грудной клетки;
- занятия спортом приносят болевые ощущения в груди;
- болевые ощущения в спокойном состоянии;
- кратковременная остановка сердца;
- потемнение в глазах;
- внезапная слабость и головокружение;
- тошнота;
- ощущение шума и звона в ушах;
- головная боль, по большей части в области затылка.

Если ребенок рождается с пульсом меньше 80 ударов в минуту, то ему делают кардиограмму. Пульс у детей должен быть выше, чем у взрослых. При этом подтверждается или опровергается полная блокада. Такая патология иногда обнаруживается внутриутробно.
При атриовентрикулярной блокаде ребенок бледный, с замедленным сердцебиением и отстает в развитии. А также может отказываться от кормления. Впоследствии недостаточного кровообращения у малыша частые обмороки, судороги и приступы. При длительном приступе возможна задержка дыхания и остановка сердца. Врожденная блокада, может быть причиной смерти ребенка на первых этапах жизни.
Диагностика блокады
При появлении симптомов болезни, доктор может узнать о нарушениях при расшифровке анализов и осмотре пациента. Прослушивая работу сердца, врач может определить сбои в сердцебиении, а также характерную для некоторых остановку сердца. Чаще всего болезнь диагностируется посредством электрокардиограмм, благодаря которым удается точно определить вид заболевания.

Для определения блокады одноразового выполнения электрокардиограммы недостаточно, процедура может быть малоэффективной. Для получения более точных результатов рекомендовано проводить обследование Холтера.
Такую процедуру выполняют в течение суток, и результатом процедуры становится информация о переходящих блокадах, проблемах ритмичности сердца. У больных часто проверяют блокады сердца на ЭКГ с нагрузками, что позволяет установить уровень допустимых физических нагрузок и класс сердечной недостаточности. Для обнаружения причин патологии используют также и другие способы обследования:
- мониторинг Холтера;
- рентгенография легких;
- коронарография;
Для получения точной информации могут потребоваться разного рода лабораторные анализы и другие исследования.
Лечение при помощи медикаментов
Посредством медпрепаратов может происходить лечение блокады сердца и восстановление ритма сердца. При этом происходит воздействие на саму патологию. При частичной блокаде, чаще всего пациенту нужно лишь наблюдение и здоровый режим.
Если патология началась вследствие передозировки либо длительного приема препаратов, необходимо их немедленно отменить. Иногда при миокарде, вызванном аутоиммунным заболеванием, может потребоваться прием антибиотиков НПВП, глюкокортикостероидов и статинов.
Медикаментозная терапия включает прием таких препаратов:
- бэта блокаторы – Бэталок;
- бэта адреностимуляторы – Изопреналин или Орципреналин;
- диуретик – Фуросемид;
- вазодилататор – Амлодипин;
- антиаритмические средства – Хинидин;
- блокатор кальциевого канала – Коринфар и Нифедипин;
- гипотензивное вещество – Периндоприл и Эналаприл.

Хирургическое вмешательство при блокадах
К несчастью, в отличие от частичных, некоторые типы блокад не удается вылечить медикаментозно. В таких случаях, единственным выходом с положительными результатами остаются хирургические операции.
При появлении сердечных приступов у пациента, чаще всего устанавливают кардиостимуляторы. Существуют также некоторые факторы, при которых необходимо постоянное использование электрокардиостимулятора:
- большая разница в снижении пульса;
- сочетание полной блокады с эктопической аритмией, сердечной недостаточностью и прочими сердечными болезнями;
- нарушена проводимость и гемодинамика одновременно;
- асистолия, которая длится до 2 секунд.
При инфаркте сердечной мышцы, или других серьезных осложнениях может устанавливаться временный кардиостимулятор.

Режим питания при блокадах
Режим питания и продукты, употребляемые пациентом, имеют большую значимость при любом виде блокад, относящихся к прохождению импульса. Рекомендуется употребление продуктов, в которых имеется калий, кальций, магний и другие минералы, питающие миокард. На состояние больного положительно влияет употребление продуктов с полезными минералами:
- печеный картофель;
- семена подсолнуха;
- банан;
- курага;
- черная смородина;
- сухофрукты;
- шпинат;
- бобы;
- огурцы;
- авокадо;
- морепродукты;
- семена тыквы.

В рацион пациента необходимо включать больше растительного продукта, в котором больше витаминов, а также ограничить употребление соленого, жирного и сладкого.
Профилактика патологии
Чаще всего, сердечная блокада первой степени стает осложнением основного сердечного заболевания. Поэтому профилактические меры заключаются в лечении сердечной недостаточности сразу после обнаружения симптомов патологии. При этом необходимо следить за дозировкой принимаемого лекарства для предотвращения передозировки, а также отказаться от употребления вредных веществ.
Оказание помощи при блокаде
Блокады могут развиваться и протекать с осложнениями. Вместе с тем возникновение приступов предрасполагает к знанию оказания первой помощи и дальнейших действий. Больного нужно положить на ровной поверхности и подложить небольшую подушку под голову. Под язык больного ложится таблетка Изадрина, а при потере сознания принять меры и привести больного в чувство.

При отсутствии пульса и остановке дыхания провести непрямой массаж миокарда и процедуру искусственного дыхания. Оказание такой помощи до приезда скорой может спасти человеку жизнь.
При повышенном уровне холестерина и склонности к полноте необходимо принимать меры для похудения, так как нагрузка на сердце также зависит и от веса человеческого тела.
При блокадах любого типа запрещается курение и злоупотребление алкоголем. Нужно вести здоровый образ жизни. График жизни необходимо пополнить умеренными физическими упражнениями. Дети с врожденными или приобретенными полными блокадами не могут жить так, как их сверстники.
Они не могут служить в армии и выполнять тяжелые физические нагрузки, посещать спортивные секции и кружки. Беременность при блокадах нужно планировать, при этом врачи будут решать в индивидуальном порядке, возможно ли вынашивание.
Причиной АВ блокад могут быть изолированная болезнь проводящей системы (болезнь Ленегра), инфаркт миокарда (блокада, как правило, проявляется при этом в первые 24 часа), ишемическая болезнь сердца (ИБС), врожденные и приобретенные пороки сердца, длительно существующая гипертония, кардиосклероз, некоторые эндокринологические заболевания и т.д. Причины возникновения АВ блокад могут быть также функциональными (прием некоторых типов лекарственных препаратов, интенсивные занятия спортом).
Функциональные причины АВ блокады сердца, такие как прием β-блокаторов, сердечных гликозидов (дигиталиса), антиаритмических лекарств (хинидина), внутривенное введение дротаверина и папаверина, блокаторов кальциевых каналов (дилтиазема, верапамила, коринфарома), селей лития, могут быть устранены путем отказа от приема медикаментозных средств. В целом, функциональные причины возникновения и развития АВ блокад вызваны повышением тонуса парасимпатического отдела нервной системы.
Причинами АВ блокад у детей являются врожденные пороки сердца и некоторые заболевания матери во время беременности (например, системная красная волчанка у матери). Часто врожденная форма предсердно-желудочковой блокады у детей обусловлена отсутствием участков проводящей системы (между АВ-узлом и желудочками, между предсердием и АВ-узлом, между обеими ножками пуска Гиса).
Причины AV блокады 1 степени
Атриовентрикулярная блокада 1 и 2 степени в единичных случаях наблюдается у молодых тренированных людей (спортсменов, летчиков, военных и т.д.). Причиной AV блокады 1 степени в этом случае является повышенная активность блуждающего нерва – блокада проявляется, как правило, во сне и проходит во время физической активности. Такое ее проявление рассматривается как вариант нормы и не требует лечения.
Причиной появления АВ блокады 1 степени может быть употребление лекарственных препаратов, снижающих частоту сердечных сокращений (ЧСС). Подобные препараты при появлении AV блокады следует принимать с осторожностью. Само заболевание (отклонение) может быть обнаружено только на электрокардиограмме (ЭКГ).
Причины АВ блокады 1 ст. без фонового поражения миокарда не ищутся, лечение не назначается, однако пациенту рекомендуется проходить регулярный медицинский осмотр, т.к. заболевание имеет тенденцию прогрессировать. В большинстве случаев АВ блокада 1 ст. является преходящей (транзиторной), клинически себя не проявляет, а ее причиной может быть и вегето-сосудистая дистония гипотонического типа.
Причинами возникновения преходящих АВ блокад часто является злоупотребление медицинскими препаратами, в том числе неправильное их сочетание друг с другом. Повышенная физическая активность, ведущая к росту активности блуждающего нерва, также является причиной возникновения преходящих AV блокад во сне.
Причины АВ блокад 2 степени Мобитц I и II типа
В основе АВ блокад 2 ст. Мобитц I и II типа часто лежат органические заболевания:
- ИБС – при ишемии миокард испытывает длительную нехватку кислорода (гипоксию), в связи с чем возникают микроскопические участки ткани, не проводящие электрические импульсы (и полноценно не сокращающиеся). Если такие очаги концентрируются вблизи границ предсердий и желудочков, появляется препятствие на пути распространения импульса – возникает и развивается блокада;
- инфаркт миокарда (острый и подострый) – аналогичный механизм, но появляются еще и участки отмершей ткани;
- пороки сердца (врожденные или приобретенные) – серьезное нарушение строения мышечных волокон, ведущих к структурному изменению камер сердца, кардиомиопатий;
- артериальная гипертония (длительно существующая) – приводит к гипертрофической или обструктивной левожелудочковой кардиомиопатии.
Причины атриовентрикулярной блокады 2 степени могут быть и в изолированных болезнях проводящей системы сердца – болезни Ленегра и болезни Лева, обызвествлении клапанных колец, инфильтративных болезнях миокарда – амилоидозе, саркоидозе, гемохрамотозе. Причиной врожденной АВ блокады 2 ст. может стать системная красная волчанка у матери. Врожденные пороки сердца – дефект межпредсердной перегородки типа ostium primum и транспозиции магистральных артерий – также могут стать причинами АВ блокады 2 ст. Мобитц 1 и 2 типа.
Причинами AV блокады 2 степени становятся и воспалительные заболевания: инфекционный эндокардит, миокардит (лаймская болезнь, болезнь Чагаса, ревматизм, корь, туберкулез, эпидемический паротит). Эндокринологические заболевания, такие как сахарный диабет (особенно 1 типа), гипотериоз, а также язвенная болезнь желудка, первичная надпочечниковая недостаточность также являются причинами появления AV блокад 2 степени.
Причинами возникновения АВ блокад 2 степени могу быть: метаболические нарушения – гиперкалиемия, гипермагниемия, повреждения АВ-узла в ходе операций на сердце, катетеризации сердца, катетерной деструкции, облучения средостения, нервно-мышечных заболеваний (например, атрофической миотонии). Причинами возникновения АВ блокад 2 степени могут быть черепно-мозговые травмы, интоксикации и отравления, инфекционные болезни, лихорадки.
Опухоли (мезотелиома, меланома, лимфогранулематоз, рабдомиосаркома), коллагенозы (ревматоидный артрит, системная склеродермия, системная красная волчанка, синдром Рейтера, анкилозируюший спондилит, полимиозит) также могут выступать в качестве причин AV блокад 2 ст. Нейрогенные причины преходящих и постоянных АВ блокад 2 степени у молодых и пожилых людей могут быть спровоцированы такими заболеваниями как синдром каротидного синуса или вазовагальными реакциями.
В целом, причинами АВ блокад 2 степени являются развитие идиопатического фиброза и склероза проводящей системы сердца при различных его заболеваниях. Сюда можно отнести еще целый список заболеваний, связанных с ревматическими процессами в миокарде, сифилитическим повреждением сердца, кардиосклерозом, инфарктом межжелудочковой перегородки, диффузными заболеваниями соединительной ткани.
Вне зависимости от причин АВ блокад 2 степени, лечение, как правило, сводится к установке электрокардиостимулятора. Медикаментозное лечение самостоятельно не проводится. В редких случаях – когда причиной возникновения заболевания стал прием медикаментозных средств – лечение сводится к отмене приема лекарственных препаратов.
Причины полной АВ блокады (3 степени)
Причинами АВ блокады 3 степени (полной блокады) являются те же, что и 2 степени. Не редко AV блокада 2 ст. переходит в полную блокаду. Лечение – установка кардиостимулятора.
A B блокада сердца представляет собой частный вариант нарушения сократимости сердечной мышцы. По своей сути это ослабление, либо полное прекращение проводимости электрического импульса по атриовентрикулярному узлу.
Лечение требуется далеко не всегда. На ранних стадиях восстановление не проводится вовсе, показано динамическое наблюдение.
По мере прогрессирования назначается медикаментозная терапия. Длительность полного цикла развития отклонения составляет, примерно, 3-10 лет.
Симптомы возникают намного раньше, чем наступает терминальная фаза. Они достаточно выражены. Потому есть время на диагностику и лечение.
Все мероприятия проводятся под контролем кардиолога и по мере необходимости смежных профильных специалистов.
Подразделение проводится по трем основаниям.
В зависимости от характера течения:
- Острая. Встречается относительно редко, возникает как итог тяжелых внешних факторов. Травмы, рвота, резкая перемена положения тела, течение соматических патологий, все это моменты развития процесса. Риски остановки сердца максимальны . Коррекция состояния и стабилизация пациентов проводится в стационарных условиях, под контролем группы врачей.
- Хроническая форма. Диагностируется в каждом втором случае от общей массы АВ-блокад. Представляет собой облегченный вариант. Проявления минимальны, вероятность смертельного исхода также не высока. Восстановление проводится в плановом порядке. Лечение медикаментозное или хирургическое, в зависимости от стадии.
По степени нарушения функциональной активности волокон:
- Полная АВ блокада. Проводимость электрического импульса от синусового узла к атриовентрикулярному отсутствует вообще. Итог - остановка сердца и летальный исход. Это неотложное состояние, устраняется в реанимационных условиях.
- Частичная блокада антриовентрикулярного узла. Протекает легче, составляет большинство клинических случаев. Но нужно помнить, что прогрессирование может оказаться скачкообразным, однако подобное встречается сравнительно редко.
Возможно подразделение процесса по длительности течения:
- Постоянная блокада. Как и следует из названия, сама собой не устраняется.
- Преходящая (транзиторная). Длительность эпизода от пары часов до нескольких недель и даже месяцев.
- Приступообразная или пароксизмальная. Продолжительность около 2-3 часов.
Четыре степени тяжести
Общепринятая клиническая классификация проводится по тяжести течения. Соответственно называют 4 этапа в развитии процесса.
1 степень (легкая)
Возникает на фоне прочих кардиальных и внесердечных патологий. Проявления субъективного плана минимальны или полностью отсутствуют. На уровне диагностических методик есть незначительные отклонения в картине ЭКГ.

Восстановление возможно в течение 6-12 месяцев, но требуется не всегда. Показано динамическое наблюдение, по мере надобности - применение медикаментов.
2 степень (средняя)
Подразделяется еще на 2 типа, в зависимости от электрокардиографических данных.
- АВ блокада 2 степени мобитц 1 характеризуется постепенным удлинением интервала PQ. Симптоматика также малохарактерна. Возникают минимальные проявления, которые практически не заметны, если не нагружать организм. Провокационные тесты достаточно информативны, но могут нести опасность для здоровья и даже жизни. Лечение идентичное, с большим упором на прием медикаментов.
- АВ блокада 2 степени мобитц 2 определяется выпадением желудочковых комплексов, что указывает на неполное сокращение кардиальных структур. Потому симптоматика куда ярче, не заметить ее уже трудно.

3 степень (выраженная)
Определяется выраженными отклонениями в работе мышечного органа. Изменения на ЭКГ выявить просто, проявлений интенсивны - возникает аритмия по типу замедления сокращений.
Подобные признаки не сулят ничего хорошего. На фоне комплексных органических дефектов возникает ослабление гемодинамики, ишемия тканей, возможна полиорганная недостаточность в начальной фазе.

4 степень (терминальная)
Определяется полной блокадой, частота сердечного пульса 30-50. В качестве компенсаторного механизма желудочки начинают сокращаться в собственном ритме, возникают отдельные участки возбуждения.

Все камеры работают на свой манер, что приводит к фибрилляции и . Смерть пациента - наиболее вероятный сценарий.

Клинические классификации используются для выявления конкретного вида заболевания, стадии, определения тактики терапии и диагностики.
Причины АВ блокады 1 степени
В основном это внешние факторы. Они могут быть устранены самим пациентом за редкими исключениями.
- Интенсивные физические нагрузки, чрезмерная активность. Возникает такое явление, как спортивное сердца. Нарушение проводимости - итог развитости кардиальных структур. На долю подобных причин приходится до 10% всех клинических ситуаций. Но поставить такой диагноз можно после длительного наблюдения и исключения органических патологий.
- Избыток лекарственных средств. Сердечных гликозидов, психотропных препаратов, блокаторов кальциевых каналов, спазмолитиков, миорелаксантов, наркотических анальгетиков, кортикостероидов.
- Нарушение процессов торможения нервной системы. Относительно безобидный фактор. Обычно является частью симптомокомплекса какого-либо заболевания.
Причины блокады 2-3 степеней
Намного серьезнее. Среди возможных факторов:
- Миокардит. Воспалительная патология мышечных слоев органа инфекционного или аутоиммунного (реже) генеза. Возникает как последствие в большинстве случаев.
Лечение в стационаре, клиническая картина яркая. Грозное осложнение - деструкция желудочков определяется в каждом десятом случае.
Особенно без специального антибактериального и поддерживающего воздействия.

- Инфаркт. Острое нарушение трофики сердечных структур. Возникает в любом возрасте, преимущественно у пожилых пациентов. Также на фоне текущей ИБС, как осложнение.
Заканчивается некрозом кардиомиоцитов (клеток сердца), замещением активной ткани на рубцовую. Она не способна сокращаться и проводить сигнал. Отсюда АВ-блокада.
В зависимости от обширности можно говорить о степени тяжести. Чем больше структур пострадало, тем опаснее последствия.

- Ревматизм. Аутоиммунный процесс, затрагивающий миокард. Лечение длительное, пожизненная поддерживающая терапия как результат.
Возможно замедлить деструкцию, предотвратить рецидивы, но полное избавление маловероятно.
Запущенное явление заканчивается повреждением пучков Гиса и нарушением проводимости.
- Ишемическая болезнь. По своему характеру похожа на инфаркт, но определенной критической массы процесс не достигает, поскольку кровоснабжение еще остается на приемлемом уровне. Однако некроз мышечного слоя не заставит себя долго ждать без лечения. Это логическое завершение .

- Коронарная недостаточность. В результате атеросклероза с сужением или окклюзией соответствующих артерий, питающих кардиальные структуры. Проявления возникают на поздних стадиях. Блокада - одно из органических нарушений. Подробнее о коронарной недостаточности .

- Кардиомиопатия. Обобщенное наименование группы процессов. Возникает как следствие тяжелых соматических патологий.
Суть кроется в дистрофии мышечного слоя сердца. Сократимость падает, сигнал по поврежденным тканям проводится хуже, чем в нормальном положении.
Ослабление гемодинамики, ишемия, полиорганная недостаточность как следствия. Виды кардиомиопатии, причины и методы лечения описаны .

Также сказывается наличие патологий надпочечников дефицитарного типа, щитовидной железы, сосудов, в том числе аорты.
Симптомы в зависимости от степени
Клиническая картина зависит от этапа патологического процесса.
1 стадия:
Проявления полностью или преимущественно отсутствуют. Пациент чувствует себя нормально, отклонений в жизнедеятельности нет.
Обнаружить дефекты функционального плана можно только по результатам электрокардиографии. Часто это случайная находка, обнаруживается по мере профилактического обследования человека.
Возможна легкая одышка при интенсивной физической нагрузке (работа, бег, спортивные мероприятия изнуряющего плана).
Внимание:
Атриовентрикулярная блокада 1 степени благоприятна в клиническом отношении. При раннем обнаружении есть шансы на полное излечение без последствий.
2 стадия:
- Боли в груди неясного происхождения. Возникают в большинстве случаев. Это неспецифический признак. Длительность эпизода не свыше нескольких минут.
- Одышка на фоне интенсивных физических нагрузок. В спокойном состоянии ее нет.
- Слабость, сонливость, отсутствие работоспособности. Возможна апатичность, нежелание что-либо делать.
- . Изменение частоты сердечных сокращений в меньшую сторону. Угрожающего характера еще не имеет.
3 стадия:
- Одышка при незначительной физической активности. Даже при простой ходьбе.
- Головная боль. Определяется ишемическими нарушениями в церебральных структурах. Длительность варьируется от нескольких минут до часов и даже дней. Необходимо отграничение от мигрени.
- Вертиго. Вплоть до раскоординации движений, невозможности ориентироваться в пространстве.
- Аритмия по нескольким типам сразу. Замедление кардиальной деятельности соседствует с изменением временных интервалов между сокращениями.
- Обмороки.
- Понижение артериального давления до критических отметок.
- Резкое падение ЧСС.
Все три представленных выше симптома входят в структуру так называемого . Это неотложное состояние. Длится оно несколько минут, но несет колоссальную опасность для жизни.

Возможны травмы, инсульт, инфаркт или остановка сердца. Если такого рода проявление имеет место - необходимо хирургическое лечение суть которого в имплантации кардиостимулятора.
4 стадия:
Ее называют не всегда. Она является разновидностью предыдущей, но определяется еще более тяжелыми симптомами. Отмечают массивные органические нарушения во всех системах.
Смерть при av блокаде 4 степени становится неминуемой, это вопрос времени. Однако чтобы так запустить патологию нужно постараться и сознательно игнорировать все сигналы собственного тела.
Методы диагностики
Ведение лиц с отклонениями в проводимости кардиальных структур - под контролем кардиолога. Если процесс осложнен и имеет опасный характер - профильного хирурга.
Примерная схема обследования включает в себя такие элементы:
- Опрос пациента на предмет жалоб, их давности и длительности. Объективизация симптомов и фиксация.
- Сбор анамнеза. В том числе семейной истории, определение образа жизни, наличия вредных привычек и прочих. Направлен на раннее выявление источника проблемы.
- Измерение артериального давления. На фоне запущенного процесса, ко второй стадии или тем более третьей, вероятны скачки АД. С помощью рутинной методики дать поймать такое состояния трудно.
- Суточное мониторирование по холтеру. Более информативный способ. АД и ЧСС оцениваются каждые полчаса или чаще, в зависимости от программы. Может проводиться неоднократно для повышения точности.
- Электрокардиография. Позволяет выявить функциональные нарушения со стороны сердца. Играет одну из ключевых ролей в деле ранней диагностики.
- ЭФИ. Модифицированный вариант предыдущего обследования. Однако имеет инвазивный характер. Через бедренную артерию вводится специальный щуп. Оценивается активности отдельных участков кардиальных структур. Довольно тяжелое исследование, но альтернатив иногда ему нет.
- Эхокардиография. С целью выявления органических нарушений. Классический вариант в итоге длительного течения блокады - кардиомиопатия разной степени тяжести.
- Анализ крови. На гормоны, общий и биохимический. Для комплексной оценки состояния организма, в частности эндокринной системы и метаболизма вообще.
По мере необходимости, если предыдущие методы не дают ответов на вопросы, применяются КТ, МРТ, коронография, радиоизотопное исследование. Решение принимает группа ведущих специалистов.
Варианты отклонений на ЭКГ
Среди характерных черт:
- Расширение интервала QT более чем на 0.2 с. На первой стадии это типичная находка.
- Удлинение PQ. Изменение частоты появления желудочковых комплексов. Так называемый мобитц 1.
- Полное выпадение сокращений нижних камер сердца. Или же попеременное, в симметричном порядке.
- Ослабление ЧСС (брадикардия) разной выраженности. Зависит от этапа патологического процесса.
АВ-блокада на ЭКГ отмечается специфично, и чем тяжелее фаза, тем проще диагностировать проблему .
Лечение в зависимости от степени
Терапия комплексная.
1 степень.
Показано длительное динамическое наблюдение. Подобная тактика может повторяться не один год. Если прогрессирования нет, постепенно частота консультаций кардиолога становится реже.
На фоне усугубления назначают медикаменты нескольких фармацевтических групп:
- Противогипертонические препараты. Разных видов.
- Антиаритмические.
Если имеет место воспалительная инфекционная патология используются антибиотики, НПВП и кортикостероиды. Лечение строго в стационаре.
Транзиторная АВ-блокада 1 степени (переходящая) - это единственный опасный случай, требующий терапии, при условии вирусного или бактериального генеза.
2 степень
Применяются препараты того же типа. В случае быстрого усугубления состояния смысла выжидать нет. Показана установка кардиостимулятора.
Независимо от возраста. Единственное исключение - пациенты старшей группы, которые могут не выдержать операции. Вопрос решается индивидуально.

3-4 степени
Имплантация искусственного водителя ритма обязательна. Как только наступает терминальная фаза, шансы на излечение минимальны.
На протяжении всего периода терапии показано изменение образа жизни:
- Отказ от пагубных привычек.
- Диета (лечебный стол №3 и №10).
- Полноценный сон (8 часов).
- Прогулки, ЛФК. Главное не перетруждаться. Длительность произвольная.
- Избегание стрессов.
Народные рецепты могут быть опасны, поэтому не используются.
Прогноз и возможные осложнения
Типичные последствия:
- Остановка сердца. Реанимация в такой ситуации эффективна в минимальной степени, едва восстановившись, ритм снова изменится. Вероятен рецидив в перспективе нескольких дней.
- Кардиогенный шок. Потенциально летальное последствие. Причем смерть наступает почти в 100% случаев.
- Обморок и, как итог, травмы, может быть несовместимой с жизнью.
- Инфаркт или инсульт. Острое нарушение питания кардиальных структур и головного мозга соответственно.
- Сосудистая деменция.
Прогнозы зависят от этапа патологического процесса:
В терминальной фазе смерть неминуема. Терапия неэффективна.
Радикальное хирургическое воздействие с установкой кардиостимулятора существенно улучшает прогноз.
В заключение
Атриовентрикулярная блокада - это нарушение проводимости от синусового узла к предсердиям и желудочкам. Результат - тотальная дисфункция мышечного органа. Летальность высокая, но времени на лечение и диагностику достаточно. Это внушает оптимизм.